Десятилетиями терапевты и кардиологи пытались найти способ борьбы с этой болезнью, велись поиски лекарств, разрабатывались методы, позволяющие расширять коронарные артерии (ангиопластика). И только с внедрением хирургического способа лечения ИБС появилась реальная возможность радикального и адекватного лечения этого заболевания. Метод коронарного шунтирования (метод прямой реваскуляризации миокарда) за время своего существования в течении 40 лет неоднократно подтверждал свою высокую. И если еще несколько лет назад, риск операции оставался достаточно высоким, то благодаря последним достижениям кардиохирургии, его удалось свести к минимуму. Такой очевидный прогресс, прежде всего, связан с появлением в арсенале хирургов метода малоинвазивной прямой реваскуляризации миокарда.
Бесспорные достижения кардиохирургии, кардиологии, анестезиологии и реаниматологии позволили с оптимизмом смотреть в будущее лечения ИБС.
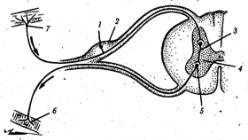
Сердце и его коронарные артерии.
Сердце – удивительно сложный и одновременно надежный орган. С момента нашего рождения и до последнего мгновения нашей жизни оно беспрестанно работает, без отдыха и перерывов на сон. За жизнь длинною в 70 лет сердце совершает примерно 2207520000 сокращений, обеспечивающих эту жизнь, и перекачивает 1324512000 литров крови.
Основной функцией сердца является – насосная, выбрасывая кровь из своих полостей сердце обеспечивает доставку обогащенной кислородом крови ко всем органам и тканям нашего организма.
Сердце является мышечным полым органом, физиологически разделенным на два отдела – правый и левый. Правый отдел, правое предсердие и правый желудочек относятся к малому кругу кровообращения, левый же отдел, состоящий также из левого предсердия и левого желудочка, относятся к большому кругу кровообращения.
Несмотря на такое “фривольное” разделение отделов сердца на “большой” и “малый” на значимости этих отделов это никак не сказывается – оба они имеют жизненное значение. Правые отделы сердца, а именно правое предсердие, принимает кровь, оттекающую от органов, то есть уже отработанную и бедную кислородом, затем эта кровь поступает в правый желудочек, а оттуда через легочный ствол в легкие, где и происходит газообмен в результате которого кровь обогащается кислородом. Эта кровь поступает уже в левое предсердие, затем в левый желудочек, и уже из него через аорту “выбрасывается” в большой круг кровообращения, неся в себе кислород, необходимый каждой клетки нашего организма.
Но для выполнения этой “титанической” работы сердцу также необходима обогащенная кислородом кровь. И именно коронарный артерии сердца, диаметр которых не превышает 2.5мм и являются единственным путем доставки крови к сердечно мышце. В связи с этим говорить о значимости коронарных артерий не приходиться.
Причины развития ИБС.
Несмотря на такую важность коронарные артерии не миновали участи всех остальных структур нашего организма периодически выходить из строя. Но ведь правда не справедливо, что каждый кусок сала, каждый съеденный эклер или каждый кусок “утки по Пекински” оставляет свой след на коронарной артерии, которая даже и не знает о чем идет речь! Все эти “деликатесы” с высоким содержанием жиров повышают уровень холестерина в крови, что в подавляющем большинстве случаев и является причиной развития атеросклероза – одной из самых страшных и трудно излечимых (если вообще излечимых) болезней, способная поразить все наши артериальные сосуды. И коронарные артерии сердца стоят здесь, к сожалению, в первом ряду. Откладываясь на внутренней поверхности артерий холестерин, постепенно, но верно, превращается в атеросклеротическую бляшку, в состав которой кроме холестерина входит кальций, что делает бляшку неровной и жесткой. Именно эти бляшки и являются анатомическим субстратом развития ИБС. Атеросклеротические бляшки могут образовываться в одном сосуде, тогда говорят об однососудистом поражении, а могут образовываться и нескольких коронарных артериях, что называется соответственно, многососудистым поражением, в случае когда бляшки располагаются в сосудах по нескольку в каждом, то это называется мультифокальным (распространенным) атеросклерозом коронарных артерий. В зависимости от развития бляшки просвет коронарной артерии сужается от незначительного стеноза (сужения) до полной окклюзии (закупорки). Это и является причиной нарушения доставки крови к сердечной мышце, вызывая ее ишемию или некроз (инфаркт). Клетки сердечной мышцы чрезвычайно чувствительны к уровню кислорода в поступающей крови и поэтому, любое его снижение отрицательно сказывается на работе всего сердца.
Симптомы ИБС.
Первым сигналом о заболевании являются приступы загрудинных болей (грудная жаба), возникающих при выполнении физических нагрузок, при психоэмоциональных стрессах, при повышении артериального давления или просто в покое. При этом прямой зависимости от степени поражения коронарных артерий и степенью выраженности клинических симптомов нет. Известны случаи, когда пациенты с критическим поражением короанрных артерий чувствовали себя вполне прилично и жалоб не предъявляли, и только опытность их врачей позволила заподозрить притаившееся заболевания и спасти пациентов от неминуемой беды. Эти редкие случаи относятся к разряду, так называемых “немых” или безболевых ишемий и являются крайне опасным состоянием.
Кроме стандартных жалоб на боли за грудиной, ИБС может проявляться нарушениями ритма сердца, появлением одышки или, просто, общей слабостью, быстрой утомляемости и снижением работоспособности. Все эти симптомы, появляющиеся в среднем возрасте, а именно, после 30, должны быть истолкованы в пользу подозрений на ИБС и служить поводом для тщательного обследования.
Логичным завершением нелеченной или леченной неадекватно ИБС является инфаркт миокарда или несовместимые с жизнью нарушения ритма сердца – фибрилляция желудочков, которая общепринято называется “остановкой сердца”.
Методы диагностики ИБС
Очень обидно, что всего “вышенапугавшего” можно в большинстве случаев избежать, стоит лишь во время обратиться к специалисту. Современная медицина имеет множество средств позволяющих до самых тонкостей исследовать состояние сердечно-сосудистой системы, вовремя поставить диагноз и определить тактику дальнейшего лечения. Одним из самых простых и везде доступных методов обследования сердца является электрокардиография ЭКГ. Этот проверенный десятилетиями “друг” может зарегистрировать изменения, характерные для ишемии миокарда и дать повод для более глубоких раздумий. В этом случае высокой информативностью обладают методы нагрузочных проб, ультразвукового исследования сердца, а также радиоизотопные метода исследований. Но обо всем по порядку. Нагрузочные пробы (самые популярные из них это «велоэргометрическая проба») позволяют выявить участки ишемии миокарда, возникающие при выполнении физической нагрузки, а также определить порог “толерантности”, указывающий на резервные возможности Вашей сердечно-сосудистой системы. Ультразвуковое исследование сердца, ЭХО кардиография, позволяет оценить общую сократительную способность сердца, оценить его размеры, состояние клапанного аппарата сердца (кто забыл анатомию напомню – предсердия и желудочки разделены клапанами, трикуспидальным справа и митральным слева, а также еще двумя клапанами, перекрывающими выходы из желудочков, из правого – клапан ствола легочной артерии, а из левого – аортальный клапан), а также выявить участки миокарда пострадавшие от ишемии или от перенесенного инфаркта. Результаты этого исследования во многом предопределяют выбор лечебной стратегии в будущем. Эти методы могут быть выполнены в амбулаторном порядке, то есть без госпитализации, чего не скажешь о радиоизотопном методе исследования перфузии (кровоснабжения) сердца. Данный метод позволяет точно зарегистрировать участки миокарда, испытывающие кровяное «голодание» ишемию. Все эти методы лежат в основе обследования пациента с подозрением на ИБС. Однако «золотым стандартом» диагностики ИБС является коронарография. Это единственный метод, позволяющий абсолютно точно определить степень и локализацию поражения коронарных артерий сердца и является определяющим в выборе дальнейшей тактики лечения. Метод основан на рентгенологическом иследовании коронарных артерий в просвет которых введено рентгенконтрастное вещество. Это исследование является достаточно сложным и проводится только в специализированных учреждениях. Технически данная процедура выполняется следующим образом: под местной анестезией в просвет бедренной (возможно также через артерии верхних конечностей) вводится катетер, который затем проводится вверх и устанавливается в просвет коронарных артерий. Через просвет катетера подается контрастное вещество, распределение которого и регистрируется при помощи специальной рентгеновской установки. Несмотря на всю настораживающую сложность этой процедуры риск осложнений минимален, а опыт в проведении этого обследования исчисляется миллионами.
Способы лечения ИБС.
Современная медицина располагает всем необходимым арсеналом способов лечения ИБС, и что особенно важно, все предлагаемые методы имеют крайне большой опыт. Безусловно самым старым и проверенным способом лечения ИБС является медикаментозный. Однако современная концепция подхода к лечению ИБС однозначно склоняется к более агрессивным способам лечения этого заболевания. Использование медикаментозной терапии ограничивается или начальной стадией заболевания, или ситуациями, когда выбор дальнейший тактики еще не полностью определен или в тех стадиях заболевания, когда хирургическая коррекция или проведение ангиопластики невозможно из-за выраженного распространенного атеросклероза коронарных артерий сердца. Таким образом, медикаментозная терапия не способна адекватно и радикально решить ситуацию и по многочисленным научным данным значительно уступает хирургическому методу лечения или ангиопластике.
Еще одним методом лечения ИБС является метод интервенционной кардиологии – ангиопластика и стентирование коронарных артерий. Бесспорным преимуществом этого метода является соотношение травматичности и эффективности. Процедура проводится также как и коронарография с единственной разницей в том, что во время этой процедуры в просвет артерии вводят специальный баллончик, раздувая который возможно расширить просвет суженной коронарной артерии, в некоторых случаях, для предотвращения повторного стеноза (рестеноза) в просвет артерии устанавливают металлический стент. Однако применение этого метода резко ограничено. Связано это с тем, что хороший эффект от него ожидается лишь в строго определенных случаях атеросклеротического поражения, в других, более тяжелых ситуациях он может не только не дать ожидаемого результата, но и принести вред. Более того, длительность результатов и эффекта от ангиопластики и стентирования, по данным многих исследования, значительно уступают хирургическому методу лечения ИБС. И именно поэтому операция прямой реваскуляризации миокарда, на сегодняшний день, общепринято считается наиболее адекватным способом лечения ИБС.
Сегодня существуют в корне отличных друг от друга два метода операций аорто-коронарного шунтирования – традиционное аорто-коронарное шунтирование и малоинвазивное аорто-короанрное шунтирование, вошедшее в широкую клиническую практику не более 10 лет назад и произведшая настоящий переворот в коронарной хирургии.
Традиционное аорто-коронарное шунтирование выполняется через большой доступ (стернотомию-продолбное рассичение грудины), на остановленном сердце и, как следствие, с использованием аппарата искусственного кровообращения.
Малоинвазивная техника аорто-коронарного шунтирования подразумевает проведение операции на работающем сердце и без использования аппарата искусственного кровообращения. Это дало возможность и коренного изменения в подходах к операционным доступам, делая возможным в большом проценте случаев не прибегать большому стернотомическому доступу, а выполнять необходимый объем операции через, так называемые, минидоступы: министернотомию ли миниторакотомию. Все это позволило сделать эти операции менее травматичными, избежать многочисленных осложнений свойственных использованию искусственного кровообращения (развитие в послеоперационном периоде сложных нарушений свертывающей системы крови, развитию осложнений со стороны центральной нервной системы, легких, почек и печени), а также, что крайне важно, существенно расширить показания к проведению операций аорто-коронарного шунтирования, делая возможным хирургическое лечение большой категории пациентов, которым из-за тяжести состояния, как по функции сердца, так и по другим хроническим заболеваниям, которым операция в условиях искусственного кровообращения была противопоказана. К этой группе больных относятся пациенты с хронической почечной недостаточностью, с онкологическими заболеваниями, перенесшие в прошлом нарушения мозгового кровообращения и многие другие.
Однако, независимо от метода хирургического лечения, суть операции одинакова и заключается в создании пути кровотока (шунта) в обход стенозированного участка коронарной артерии. В традиционном варианте технически операция проводится следующим образом. Под общим наркозом, выполняется срединная стернотомия, одновременно, другая бригада хирургов выделяет, так называемую, большую подкожную вену голени, которая впоследствии и становится шунтом. Вены могут забираться как с одной ноги, так и при необходимости, с обеих ног. При проведении операции в условиях искусственного кровообращения следующим этапом является подключение аппарата искусственного кровообращение и остановка сердца. В этом случае, поддержание жизнедеятельности всего организма осуществляется исключительно за счет этого аппарата. В случае же проведения операции по новой методике, то есть, на работающем сердце, этот этап отсутствует, сердце не останавливается и, соответственно, все системы организма продолжают работать в обычном режиме. Основным этапом операции является выполнение, так называемых, анастомозов, соединений между шунтом (бывшей веной) и, с одной стороны, с аортой, а с другой стороны, с коронарной артерией. Количество шунтов соответствует количеству пораженных коронарных артерий.
В последнее время все чаще стала использоваться методика миниинвазивной реваскуляризации миокарда – проведение операции через минидоступы, длинна которых не превышает 5 – 6 см. При этом возможны различные варианты, это может быть и министернотомия (продольное частичное рассечение грудины, позволяющее не нарушать ее стабильности), и миниторакотомия (доступ, проходящий между ребер, то есть без пересечения костей). В этом случае, риск развития многих послеоперационных осложнений, как например, нестабильность грудины, гнойные осложнения, сводятся к минимуму. Значительно меньше и болевые ощущения в послеоперационном периоде.
Кроме вен, в качестве шунтов может использоваться, так называемая, внутренняя грудная артерия, которая проходит по внутренней поверхности передней грудной стенки, а также лучевая артерия (та самая артерия, на которой мы время от времени щупаем свой пульс). При этом общепринято, что внутренняя грудная и лучевая артерии превосходят по своим качествам венозные шунты. Однако решение об использовании того или иного вида шунтов решается индивидуально в каждом случае.
Послеоперационный период
Первые сутки пациент находится в отделении реанимации под постоянным мониторингом и врачебным контролем со строгим постельным режимом, который отменяется с момента перевода в отделение примерно на вторые-третьи сутки.
С самого первого часа после операции начинается процесс заживления тканей, рассеченных во время операции. Время, необходимое для полного восстановления целостности, у разных тканей различное: кожа и подкожно–жировая клетчатка заживают относительно быстро – около 10 дней, а процесс сращивания грудины идет в течении двух месяцев. И в эти два месяца Вам необходимо создать наиболее благоприятные условия прохождения этого процесса, что сводится к максимальному уменьшению нагрузки на эту область. Для этого в течение одного месяца необходимо спать только на спине, при кашле одной рукой придерживать грудь, воздерживаться от поднятия тяжестей, резких наклонов, запрокидывания рук за голову, а также желательно постоянное ношение корсета для грудной клетки в течении примерно двух месяцев. Вставать с постели и ложиться на нее нужно только: или с помощью другого человека, который поднимал и опускал бы Вас за шею, полностью беря на себя вес Вашего тела, или по привязанной впереди, к бортику кровати веревке, так, чтобы Вы поднимались и опускались за счет силы рук, а не пресса и грудных мышц. Необходимо также помнить, что даже по истечению двух месяцев надо избегать больших физических нагрузок на плечевой пояс и не допускать травм грудины.
Если же Вам была выполнена операция через минидоступ, то эти предостережения являются излишними.
Принимать водные процедуры можно только после снятия швов, т. е. после восстановления целостности кожи в области послеоперационного разреза, однако область швов не следует интенсивно тереть мочалкой и лучше воздержаться от приема горячих ванн в течении двух недель после снятия швов.
Как указывалось выше, шунтом могла послужить большая подкожная вена, взятая с голени и в связи с возникшим при этом перераспределении оттока крови возможно появление отеков нижних конечностей в течение 1 – 1.5 месяцев и болей, что, в принципе, является вариантом нормы. И хотя в этом нет ничего страшного, все же, лучше этого избегать, для чего ногу необходимо бинтовать эластичным бинтом и именно так, как это Вам показал Ваш доктор. Бинт накладывается утром, перед тем, как встать с постели и снимается на ночь. Спать, желательно, положив ногу на возвышение.
Большое внимание в процессе реабилитации после АКШ уделяется восстановлению физической активности. Постепенное, изо дня в день, повышение физической нагрузки необходимый фактор Вашего быстрого возвращения к полноценной жизни. И здесь особое место занимает ходьба, являясь наиболее привычным и физиологичным способом тренировки, она существенно улучшает функциональное состояние миокарда, повышая его резервные возможности и укрепляя сердечную мышцу. Начинать ходить можно сразу после перевода в палату, однако процесс тренировки строится на строгих правилах, которые помогают избежать осложнений.
1) Перед ходьбой необходимо отдохнуть 5−7 минут, подсчитать пульс.
2) Темп ходьбы должен быть 70−90 шагов в минуту (4.0−5.0 км\ч).
3) Пульс при этом не должен превышать, так называемого, тренировочного уровня, который рассчитывается по следующей формуле: Ваш исходный пульс плюс 60% от его прироста при нагрузке. Пульс при нагрузке в свою очередь равен 190- Ваш возраст. Например: Вам 50 лет, следовательно, пульс при нагрузке будет равен 190- 50 = 140. Ваш пульс в покое составляет 70 ударов в минуту. Прирост составляет 140 – 70 = 70, 60% от этого числа – 42. Таким образом, тренировочная чистота пульса должна составлять 70 + 42 = 112 ударам в минуту.
4) Ходить можно в любую погоду, но не ниже температуры воздуха – 20 или – 15 при ветре.
5) Лучшее время ходьбы с 11 до 13 часов и с 17 до 19 часов.
6) Во время ходьбы запрещается разговаривать и курить.
7) К концу нахождения в стационаре Вы должны проходить около 300 – 400 метров в день, с постепенным увеличением прогулок в течении последующих 6 месяцев до 3 – 3.5 км два раза в день, т. е. 6 – 7 км за день.
8) При появлении болей в области сердца, слабости, головокружения и т. д. Необходимо прекратить нагрузку и обратиться к врачу.
9) При ходьбе желательно следить за осанкой.
Помимо ходьбы очень хорошим тренирующим эффектом обладает подъем на ступеньки. При этом, так же, необходимо соблюдать следующие правила:
1) Первые две недели подниматься не более, чем на один – два этажа.
3) Вдох делается в состоянии покоя, на выдохе преодолевается 3 – 4 ступеньки, пауза отдыха.
4) Оценка своей подготовленности определяется по частоте пульса, причем при подъеме на 4 – 5 этажей нормальным темпом (60 ступеней за одну минуту) отличным является результат при которым пульс не превышает 100 ударов, 120 ударов хорошим, 140 удовлетворительным и плохим, если частота пульса более чем 140 ударов.
Безусловно, физические упражнения ни в кой мере не заменяют лекарств или других лечебных процедур, а являются непреложным к ним дополнением. Они способны значительно уменьшить продолжительность периода реабилитации и помочь вернуться к нормальной жизни. И хотя выписываясь из стационара и выходя из-под постоянного контроля врачей их выполнение целиком зависит от Вас, мы настоятельно рекомендуем продолжать физические тренировки, придерживаясь предложенной схемы. Необходимо отметить, что полностью процесс реабилитации завершается примерно к шестому месяцу после операции.
Несмотря на то, что при современном состоянии медицины психологическая травма от перенесенной операции сводится к минимому, все же этот аспект реабилитации занимает не последнее место в общем комплексе восстановительных мероприятий и почти полностью зависит от самого пациента. Огромное значение здесь приобретает самовнушение (аутогенная тренировка), способное значительным образом оптимистически настроить Вас на предстоящий процесс реабилитации, последующую жизнь, вселить уверенность и силы. Но если после перенесенной операции Вас беспокоит «душевный дискомфорт» и связанное с этим чувство тревоги, страха, бессоница, Вы стали раздрожительным, то можно прибегнуть к медикаментозной коррекции. При таких состояниях хорошим эффектом обладают успокаивающие препараты: трава пустырника, корень валерианы, корвалол и др. Иногда ситуация оказывается абсолютно противоположной и Вы чувствуете слабость, вялость, аппатию, депрессию, то в этих случаях целесообразным является применение, так называемых, антидепрессантов, естественно после согласования с Вашим лечащим врачом. Однако, во многих случаях можно обойтись без применения лекарственных препаратов и этому, во многом, способствует описанная выше методика физической тренировки; неплохой эффект получен при проведении курса общего массажа. От того, насколько стабильным будет Ваше психологическое состояние, во многом зависит процесс трудовой и социальной адаптации.
В жизни каждого человека любимая работа занимает большое место, и возвращение к ней после перенесенной операции имеет огромное социальное и личное значение. Не смотря на то, что АКШ расценивается, как высокоэффективный метод лечения ИБС, способный практически полностью устранить симптомы этого недуга и вернуть Вас к полноценной жизни, все же остаются ограничения связанные как с основным заболеванием, так и самой операцией. Многие из них распространяются и на область Вашей трудовой деятельности. Такие тяжелые и требующие высокой концентрации профессии, которые помимо больших физических затрат влекут за собой высокое нервное напряжение Вам противопоказаны. Крайне нежелательна работа, связанная со значительным физическим напряжением, нахождением в метеорологически неблагоприятных районах с низкой температурой и сильными ветрами, воздействием токсических веществ, а так же работа в ночную смену. Безусловно, отказаться от любимой профессии очень тяжело. Однако, возвращаясь к ней, Вам необходимо создать себе максимально щадящие и комфортные условия, насколько это возможно. Старайтесь избегать нервных стрессов, переутомления, физических нагрузок, строго соблюдайте режим, давая себе возможность отдохнуть и полностью восстановиться.
В ряду факторов, определяющих степень послеоперационной адаптации, особое место занимает процесс сексуальной реабилитации. И обойти такой важный вопрос своим вниманием нам кажется не допустимым. Мы отдаем себе отчет в том, что интимная жизнь каждого человека закрыта для советов и, тем более, ограничений. Но взяв на себя определенную долю смелости, мы хотим предупредить Вас от тех опасностях, которые могут подстерегать на ранних этапах возвращения к половой жизни после перенесенной операции. Напряжение, испытываемое при коитусе, приравнивается к выполнению больших физических нагрузок и об этом не стоит забывать. В течении первых двух трех недель следует вовсе отказаться от активного секса, а в течении последующих двух месяцев предпочтительна роль пассивного партнера, которая поможет свести энергетические затраты к минимуму и тем самым максимально снизить риск возможных осложнений со стороны сердечно – сосудистой системы. Однако с большой долей уверенности можно сказать, что по окончанию процесса реабилитации Вы сможете полностью вернуться к привычной для Вас личной жизни.
В наших рекомендациях особое место мы хотели бы отвести советам касающихся режима и образа питания. Вам безусловно известно, что основной причиной ИБС является атеросклеротическое поражение коронарных сосудов. И хирургическое лечение лишь от части решает эту проблему, обеспечивая кроваток в обход суженного холестериновой бляшкой участка сердечной артерии. Но к сожаления хирургия полностью бессильна перед возможностью прогрессирования атеросклеротического поражения коронарных сосудов в дальнейшем и, как следствие этого, возвращения симптомов недостаточности кровоснабжения миокарда. Предотвратить такой печальный ход событий, можно лишь соблюдая строгую диету, направленную на снижение холестерина и жиров, а так же на уменьшение общей калорийности пищевого рациона до 2500 Ккалорий в сутки. Всемирной Организацией Здравоохранения разработана и апробирована система диетического питания, которую мы настоятельно Вам рекомендуем.
Калорийность, получаемая от разных продуктов, распределяется следующим образом:
1. Общие жиры не более 30% от общей калорийности.
насыщенные жиры менее 10% от общей калорийности.
полиненасыщенные жиры менее 10% от общей калорийности.
моненасыщенные жиры от 10% до 15% от общей калорийности
2. Углеводы от 50% до 60% от общей калорийности.
3. Белки от 10% до 20% от общей калорийности.
4. Холестерин менее 300 мг в сутки.
Но для достижения желаемого результата надо использовать только те продукты, потребление которых обеспечивает одновременно и поступление всех необходимых питательных веществ в организм, и соблюдение диеты. Поэтому Ваш рацион должен быть хорошо сбалансирован и продуман. Мы хотим рекомендовать Вам использовать следующие продукты:
1. Мясо. Используйте постные куски говядины, баранины или свинины. Перед приготовлением удалите с них весь жир и лучше если мясо будет приготовлено с использованием при жарке растительных масел или, что еще более предпочтительно, отварено. Необходимо ограничить употребление суб – продуктов: печени, почек, мозгов из-за высокого содержания в них холестерина.
2. Птица. Однозначное предпочтение отдается постному белому (грудка) куриному мясу. Готовить его, так же, лучше на растительных маслах или отваривая. Перед приготовлением желательно удалить кожу, которая богата холестерином.
3. Молочные продукты. Употребление молочных продуктов, как источника большого количества необходимых организму веществ, является неотъемлемой частью ежедневного рациона. Использовать надо обезжиренные молоко, йогурты, творог, кефир, ряженку, простоквашу. К сожалению, от очень вкусного, но и очень жирного сыра, в первую очередь плавленого, придется отказаться. Это же касается майонеза, жирной сметаны и сливок.
4. Яйца. Употребление яичного желтка, из-за высокого содержания в нем холестерина, необходимо сократить до 2 штук в неделю. При этом потребление белка не ограничено.
5. Рыба и море продукты. В рыбе содержится мало жира и много полезных и необходимых минеральных элементов. Предпочтение отдается постным сортам рыбы и приготовлению без использования животных жиров. Крайне нежелательным является употребление креветок, кальмаров и крабов, а так же икры из-за большого количества холестерина, содержащегося в них.
6. Жиры и масла. Несмотря на то, что они являются безусловными виновниками развития атеросклероза и ожирения, полностью их исключить из ежедневного рациона не возможно. Резко ограничить надо потребление тех продуктов, которые богаты насыщенными жирами – сало, свиной и бараний жиры, твердый маргарин, сливочное масло. Предпочтение отдается жидким жирам растительного происхождения – подсолнечному, кукурузному, оливковому, а так же мягкому маргарину. Их количество не должно превышать 30 – 40 грамм в день.
7. Овощи и фрукты. Хотим отметить, что овощи и фрукты должны быть неотъемлемой частью Вашего ежедневного рациона. Безусловное предпочтение отдается свежим и свежезамороженным овощам и фруктам. От употребления сладких компотов, джемов, варений, а так же засахаренных фруктов следует воздержаться. В употреблении овощей особых ограничений нет. Все они являются источником витаминов и минеральных элементов. Но в приготовлении их следует уменьшить применение животных жиров, заменив их на растительные. Употребление орехов надо ограничить, и хотя в них содержатся в основном растительные жиры, их калорийность чрезвычайно высока.
8. Мучные и хлебобулочные изделия. Их употребление может быть увеличено, заменяя жирную пищу, но учитывая их высокую калорийность, не должно быть избыточным. Предпочтение отдается ржаному, отрубному хлебу. Ярко выраженным антихолестеринемическим эффектом обладает овсяная каша, приготовленная на воде. Не лишены целебных свойств гречневые и рисовые крупы. Кондитерские изделия, сдоба, шоколад, сливочное мороженое, мармелад, пастила должны быть максимально ограничены. Это в меньшей степени касается макаронных изделий, они практически не содержат жиров, и их употребление ограничивается только в связи с их высокой калорийностью.
9. Напитки. Употребление алкоголя не должно превышать 20 грамм за сутки в перерасчете на этиловый спирт. Предпочтительно употребление красного сухого вина и пива в количестве до 200 мл ежедневно. Следует ограничить употребление крепких спиртных напитков и сладких ликеров.
Если уровень холестерина не удается снизить с помощью диеты, то это надо сделать, прибегнув к медикаментозной терапии, желательно, под врачебным контролем. В целях своевременной диагностики гиперхолестеринемии необходима регулярная проверка его уровня в крови.
Хочу обратить Ваше внимание на то, что при возникновении любых вопросов, особенно при повышении давления, появлении каких-либо неприятных ощущений в области сердца надо сразу же обратиться к врачам, которые Вас оперировали, так как только они обладают наиболее полной информацией о состоянии Вашей сердечно – сосудистой системы и тонкостях проведенной операции. Желательно также, через пол года, а затем через год пройти повторное обследование, которое должно обязательно включать проведение повторной коронарографии.
Хирургическое лечение ишемической болезни сердца - история и современность
Смертность от сердечно-сосудистых заболеваний составляет основную часть в общей системе смертности в мире. В нашей стране наблюдается прогрессивный рост этого показателя. Актуальность проблемы эффективного лечения ишемической болезни сердца (ИБС) очень высока и является предметом изучения как хирургов, так и терапевтов. Хирургический метод лечения - так называемая прямая реваскуляризация миокарда - приобретает все большую популярность в качестве альтернативного медикаментозному. Крупные исследования показали, что метод предпочтителен при выборе способа лечения наиболее тяжелого контингента больных, а именно с критическим многососудистым поражением коронарного русла, вовлечением ствола левой коронарной артерии, снижением сократительной функции левого желудочка сердца. В этих случаях операция не только улучшает показатели выживаемости, но и качество жизни, физическую активность пациентов.
Исторические вехи
Эпоха хирургии ИБС берет начало с Alexis Carrel (1872 - 1944 гг.), который определил связь между возникновением стенокардии и стенозами коронарных артерий.
Первое мнение о том, что хирургическое вмешательство может улучшить коронарный кровоток при атеросклеротическом поражении коронарных артерий, высказал профессор физиологии Парижского университета Ф.Франк (Francois Franck) в 1899 г. Он полагал, что резекция шейного симпатического сплетения приведет к освобождению от стенокардии. Данная операция была описана и реализована однофамильцами P.D.White и J.B.White. Больные после операции не испытывали ощущений, характерных для выраженной ишемии, однако часто погибали от ишемической фибрилляции желудочков и остановки сердца.
С течением времени осуществлялись попытки и местной денервации сердца - резекция предаор-тального сплетения (Fauteux et al., 1946), которая так же не дала должного результата. Одними из главных недостатков всех вышеперечисленных процедур был чрезвычайно высокий риск хирургического вмешательства при отсутствии устранения морфологического субстрата и реального увеличения миокардиального кровотока опосредованным путем.
В середине 20-х годов участие хирургов в лечении стенокардии ограничивалось тиреоидэктомией (Boas et al., 1926) с целью снижения нагрузки на миокард левого желудочка сердца.
Следующие операции ставили перед собой целью увеличение миокардиального кровотока за счет усиления коллатерального кровообращения между коронарными и средостенными артериями (Beck et al., 1935). Идея данных операций заключалась в создании выраженных сращений между миокардом желудочков сердца и средостением. С этой целью после удаления перикарда в полость средостения вводили материалы, обладающие высокой воспалительной активностью (тальк, песок, асбестол, фенол, гипертонический раствор салицилата натрия и ивалоновую губку). При выполнении этих процедур увеличение миокардиального кровотока не было существенным. Также не были эффективными и попытки перемещения в грудную полость множественных аутотрансплантатов -большой и малой грудных мышц, желудка, печени, селезенки, медиастинального жира, большого сальника (на сосудистой ножке или как свободный трансплантат), легких, тонкого кишечника, с сопутствующей перикардэктомией или без нее.
Все вышеперечисленные операции не приносили должного результата. Идея создания дополнительного коллатерального русла с помощью имплантации внутренней грудной артерии (ВГА) в миокард (операция Винберга, 1945) не имела успеха, хотя экспериментально было доказано, что при введении в ВГА контрастного вещества, последнее заполняет коронарные артерии.
В 1957 г. С. Bailey описал эндартерэктомию из коронарной артерии. В том же году она была также использована и W. Longmire. Это были первые попытки прямого вмешательства на коронарном русле.
Впервые подключично-коронарное шунтирование с использованием внутренней грудной артерии в эксперименте было выполнено отечественным хирургом В.П. Демиховым в 1953 г., а в 1964 г. В.И.Колесов впервые успешно выполнил и внедрил в клиническую практику маммарокоронарный анастомоз.
Понимание ценности внутренней грудной артерии в качестве кондуита пришло позже. В. И. Коле-сов, работая в 60-х годах в Институте им. И. П. Павлова в Ленинграде, описал группу больных, у которых ВГА была использована для коронарной ревас-куляризации без ИК. Frank Spencer провел интенсивную серию экспериментов с использованием ВГА для восстановления коронарного кровообращения у собак После завершения экспериментов на животных и микроскопического изучения материала в 1965 г., George Green внедрил эту технику в клиническую практику. Floyd Loop с сотрудниками из клиники Кливленда использовал ВГА в операциях на коронарных артериях у большой группы больных и опубликовал концептуальную работу о значительном благоприятном влиянии маммарного шунтирования передней нисходящей артерии (ПНА) на выживаемость больных.DeBekey и Edward Garrett в 1964 г. после неудачной эндартерэктомии из передней нисходящей артерии использовали аортокоронарный венозный шунт. Пациент выжил, и при контрольном обследовании через 8 лет шунт оставался проходимым. Этот эпизод считается первым успешным случаем клинического применения аортокоронарно-го шунтирования (АКШ). Параллельно с В.И.Колесовым одно из первых КШ с использованием техники анастомоза конец в конец без применения искусственного кровообращения было выполнено David Sabiston 4 апреля 1962 г. К сожалению, в раннем послеоперационном периоде развилось фатальное осложнение.
В 1967 г. R. Favoloro предложил новое направление коронарной хирургии - операцию аутовенозного аортокоронарного шунтирования. Именно операция аутовенозного АКШ длительное время была основным методом хирургического лечения ИБС. Так, по данным AS.Geha и АЕ.Ваие, в 1974 г. не более 6% хирургов использовали ВГА для коронарного шунтирования, а спустя 5 лет их число не превышало 13%. Обусловлено это было тем, что ранние результаты прямой реваскуляризации миокарда с использованием аутовенозного материала были удовлетворительными, а технически аутовенозное шунтирование проще аутоартериального. Между тем с накоплением опыта хирургического лечения ИБС выяснилось, что отдаленные результаты аутовенозного шунтирования далеки от идеальных. До 20% аутовенозных шунтов окклюзируются в течение 1 года после операции, к 10 годам проходимыми остаются около 50% шунтов, причем более чем в половине из них отмечаются значимые стенозы. Это привело к появлению большой группы пациентов с рецидивом стенокардии вследствие окклюзии аутовенозных шунтов, требующей повторного хирургического лечения ИБС.
В то же время состоятельность ВГА-шунтов через 10 лет после операции в среднем составляет 93%. Неоспоримые преимущества использования ВГА перед аутовенозным материалом получены по многим показателям, включая продолжительность жизни пациентов после операции, частоту позднего инфаркта миокарда, частоту повторных операций и госпитализаций, связанных с рецидивом стенокардии.
Выбор трансплантата для КШ исключительно важен, поскольку от него во многом зависит ближайшая и отдаленная проходимость шунтов и соответственно сердечная заболеваемость и смертность. В течение последних 15 лет стандартным трансплантатом является внутренняя грудная артерия in situ и большая подкожная вена (БПВ). В начале 1980-х годов было доказано, что венозные шунты подвержены гиперплазии интимы и атеросклеротическим изменениям. В 1985 г. Н. Barner и соавт., на основании 12-летнего наблюдения 1000 пациентов, пришли к выводу о преимуществе маммарных шунтов. Через 1 год после вмешательства сохранялась проходимость 95 % маммарных шунтов и 93 % венозных. Через 5 и 10 лет проходимость маммарных шунтов составила 88 и 83%, а венозных - только 74 и 41% соответственно.
Впервые результаты использования обеих маммарных артерий для коронарной реваскуляризации были доложены Н. Barner в 1974 г. Несмотря на очевидные преимущества маммарных шунтов перед венозными в непосредственной и отдаленной проходимости, первоначальный энтузиазм по поводу билатерального маммарно-коронарного шунтирования (БиМКШ) несколько угас на фоне большого числа послеоперационных осложнений, включающих послеоперационное кровотечение, медиастинит, продленную искусственную вентиляцию легких. Тем не менее в нескольких последующих крупных исследованиях была продемонстрирована эффективность и безопасность БиМКШ в периоперационном периоде и в отдаленные сроки. Единственной нерешенной проблемой БиМКШ на сегодняшний день является повышенный риск возникновения медиастинитов. Согласно статистическим данным, этот риск чаще реализуется у больных диабетом, тучных пациентов и после длительной ИВЛ. Сравнивая отдаленные клинические результаты БиМКШ и одностороннего МКШ можно отметить следующие преимущества первого: меньший риск рецидива стенокардии, повторного ИМ и необходимости в повторной реваскуляризации, а также тенденцию к увеличению выживаемости.. Carpentier и соавт. в 1973 г. впервые предложили использовать лучевую артерию для коронарного шунтирования. Однако эта технология не нашла широкой поддержки, поскольку появились сообщения о 30% частоте окклюзии таких шунтов. Интерес к ее применению возобновился в 1989 г., когда были обнаружены проходимые радиальные шунты у пациентов, прооперированных 13 - 18 лет назад. Лучевая артерия - это артерия мышечного типа, с толстой стенкой, средний внутренний диаметр которой равен 2,5 мм, а длина - около 20 см. Она склонна спазмироваться при механической стимуляции, для профилактики этого осложнения во время операции обычно используют антагонисты кальция. Представляется, что максимально щадящие манипуляции и выделение лучевой артерии в комплексе с окружающими ее венами и жировой клетчаткой могут привести к улучшению результатов. В исследование R. Brodman и соавт. включены 175 пациентов, которым были наложены 229 радиальных шунтов (в том числе в 54 случаях билатеральные радиальные шунты). 12-недельная проходимость шунтов составила 95%. По количеству пе-риоперационных ИМ и летальности результаты не отличались от стандартного КШ. Не отмечено серьезных осложнений со стороны верхней конечности: ишемии, гематом либо инфицирования раны. В 2,6% случаев наблюдалась преходящая парестезия предплечья длительностью от 1 дня до 4 нед. С. Асаг и соавт. недавно опубликовали результаты 5-летнего наблюдения 100 пациентов, у которых в процессе КШ была использована лучевая артерия. Проходимость шунтов составила 84%. В сопоставимой группе пациентов 5-летняя проходимость маммарных шунтов равна 90 %. Таким образом, представленные выше наблюдения позволяют прийти к выводу, что лучевая артерия является безопасным и надежным кондуитом для коронарной реваскуляризации.
Начиная с 1987 г. появилось значительное количество сообщений об успешном применении правой желудочно-сальниковой артерии (ПЖСА) в коронарной хирургии. По данным исследований, атеросклеротическое поражение этой артерии встречается редко, ее диаметр в большинстве случаев достаточен для коронарной хирургии, а длина возможного трансплантата на ножке позволяет шунтировать практически все ветви коронарных артерий. Доступ обеспечивается расширением разреза срединной стернотомии до пупка и выделением артерии начиная от большой кривизны желудка. Длина a. gactroepiploica dext. на ножке, начиная от устья гастродуоденальной артерии, достигает 25 см и больше. С увеличением клинического опыта было доказано, что использование ПЖСА не увеличивает риск оперативного вмешательства и ранние результаты ее применения многообещающие (проходимость шунтов в ранние сроки составляет 90%.
Нижняя эпигастральная артерия (a.epigactrica inferior) в виде свободного шунта используется для КШ с 1990 г. Для выделения этой артерии применяется парамедианный доступ с последующей ретракцией прямой мышцы живота. Может быть получен свободный шунт длиной до 16 см начиная от устья подвздошной артерии. Проходимость шунтов в раннем послеоперационном периоде составила 98 %. Однако опыт использования данного трансплантата невелик, а отдаленные результаты отсутствуют. В связи с этим данный трансплантат считается «резервным», а к его использованию целесообразно прибегать в случае невозможности применения вышеуказанных аутоартерий.
В коронарной хирургии применялись также гомологичные венозные шунты из w. saphena, законсервированные методом глубокой заморозки, и гомологичные шунты из пупочной вены, обработанные глутаральдегидом. Поскольку проходимость таких шунтов в течение 3-13 мес не превышает 50%, их использование не оправдано, если возможно применение других трансплантатов. Аналогичные показатели проходимости в течение года (около 50%) получены и при использовании бычьей ВГА. Существуют синтетические шунты для КШ: да-кроновые и политетрафторэтиленовые. Имеется несколько сообщений об успешном применении дакроновых шунтов. Во всех описанных случаях проксимальный анастомоз накладывался на восходящую аорту, а дистальный - на проксимальную часть шунтируемой артерии. Проходимость поли-тетрафторэтиленовых шунтов не превышает 60% в течение 1 года.
Таким образом, к 90-м годам XX столетия сложилось новое направление в оперативном лечении ИБС - аутоартериальное коронарное шунтирование.
Современное состояние проблемы
Показания к проведению коронарного шунтирования основываются на тяжести симптомов и степени поражения коронарного русла, функции левого желудочка. Наличие гемодинамически значимого поражения (более 50%) основного ствола левой коронарной артерии (ЛКА), или эквивалента стволового поражения, проксимального поражения всех трех сосудов (более 70%) или других поражений с вовлечением проксимального отдела ПНА,
требует решить вопрос об операции. Статистически доказано, что при указанных поражениях больные даже с маловыраженной клиникой имеют значительно лучшие перспективы при хирургическом лечении по сравнению с медикаментозным лечением. У пациентов с тяжелой стабильной стенокардией, рефрактерной к медикаментозной терапии, операция показана, кроме того, при одно- или двухсосудистом поражении без значимого проксимального стеноза ПНА при наличии значительного объема жизнеспособного миокарда, положительных нагрузочных тестов и сниженной сократительной функции миокарда.
Целый ряд заболеваний, затрагивающих жизненно важные функции, в терминальных стадиях могут обусловить противопоказания к операции. С другой стороны, сообщения последних лет об успешном хирургическом лечении ИБС у пациентов, например с почечной недостаточностью, онкологическими процессами, тяжелым сахарным диабетом, заставляют в каждом индивидуальном случае тщательно взвешивать возможный риск и эффективность операций. Преклонный возраст сам по себе не является противопоказанием к операции. Идеальным кандидатом для проведения операции прямой реваскуляризации является больной моложе 70 лет без сопутствующих заболеваний с выраженными симптомами ишемической болезни сердца, существенно ограничивающими его жизненную активность и не поддающимися адекватному контролю с помощью медикаментозной терапии, желающий вести более активный образ жизни, имеющий выраженные стенозы в нескольких коронарных артериях и объективные признаки ишемии миокарда. У таких больных можно ожидать значительного улучшения состояния после проведения операции.
Разработка и совершенствование различных методов искусственного кровообращения (ИК) и защиты миокарда обусловили динамичное и эффективное развитие хирургического лечения ИБС. Однако эти успехи немедленно привлекли весьма многочисленную категорию больных с тяжелыми сопутствующими заболеваниями, различной комбинацией атеросклеротических поражений. При этом на результаты лечения таких больных оказывают влияние не столько отработанная до стандарта рациональная хирургическая тактика и техника реваскуляризации миокарда, сколько методика защиты миокарда, наличие или отсутствие прекон-диционирования миокарда, искусственное и вспомогательное кровообращение, обоюдоострая по эффекту антикоагулянтная терапия и многие другие факторы. Вот почему попытки избежать всех побочных осложнений привели к развитию в последние годы методик коронарного шунтирования без использования искусственного кровообращения. При этом используются как обычная срединная стернотомия, так и различные мини-доступы. В настоящее время можно выделить следующие основные разновидности операции прямой реваскуляризации миокарда.
Стандартная операция коронарного шунтирования выполняется из срединной стернотомии с использованием ИК, на остановленном сердце. К преимуществам данной методики необходимо отнести возможность прецизионного выполнения анастомозов, особенно при использовании значительного оптического увеличения, и возможность полной реваскуляризации всех пораженных коронарных артерий. Как правило, данная «классическая» методика наиболее комфортна для хирурга и позволяет ему быть уверенным в хорошем отдаленном результате. К отрицательным моментам относится негативное воздействие кардиоплегии на миокард, что особенно важно у пациентов с исходно сниженной сократительной способностью миокарда, а также неблагоприятное воздействие искусственного кровообращения как такового на функцию печени, почек, легких, ЦНС, что актуально в первую очередь у больных пожилого и старческого возраста.
Утяжеление контингента больных и расширение показаний к реваскуляризации миокарда, особенно у пациентов с сочетанной патологией, сердечной недостаточностью, распространенным атеросклерозом привело к тому, что, несмотря на улучшение техники операций и анестезиологического пособия, частота послеоперационных осложнений, ведущими из которых являются сердечная недостаточность, легочная недостаточность, нарушения мозгового кровообращения, патология почек, коагулопатии и кровотечения, в последние годы остается на стабильном уровне, т.е. само искусственное кровообращение постепенно превращается в фактор, тормозящий развитие коронарной хирургии.ишемическая сердце хирургия шунтирование
Попытки избежать связанных с ИК осложнений привели к развитию в последние годы методики ОРСАВ (off-pump coronary artery bypass) - коронарного шунтирования без использования искусственного кровообращения. Для адекватного выполнения анастомоза шунта с коронарной артерией необходима иммобилизация участка миокарда в месте анастомоза. Это стало возможно на работающем сердце лишь в последние 5-8 лет, когда были разработаны различные системы для иммобилизации миокарда в зоне выполнения анастомоза, а также способы ротации бьющегося сердца. Операция ОРСАВ первоначально предполагалась к применению у пациентов с низкой фракцией сердечного выброса, выраженной патологией легких, почек, а также старше 75-80 лет, т.е. в случаях, когда опасность осложнений, связанных с искусственным кровообращением, была наиболее высокой. Между тем по мере накопления клинического опыта расширялись показания к выполнению такого вмешательства, вплоть до того, что некоторые хирурги в своей деятельности практически отказались от операций с остановкой сердца. Операция ОРСАВ проводится из стандартной срединной стернотомии. После подготовки аутовенозных и выделения аутоартериальных трансплантатов на ранорасширитель устанавливают различные системы иммобилизации миокарда (в настоящее время используются зарубежные системы типа «Octopus» или отечественная - «Космея», которые за счет создаваемого разрежения как-бы вывешивают миокард, делая его неподвижным, либо системы, иммобилизующие миокард за счет прижатия его вилкообразным держателем различной конструкции). Позиционируют сердце таким образом, чтобы стала доступной артерия, которую предполагается шунтировать, после чего иммобилизируют миокард в зоне предстоящего анастомоза. Проксимальнее и дистальнее анастомоза коронарную артерию перекрывают турникетами. На всех этих этапах тщательно следят за эффективностью гемодинамики. После стабилизации миокарда вскрывают артерию и накладывают анастомоз. Последовательно шунтируют все пораженные артерии, накладывают проксимальные анастомозы шунтов с аортой. Несмотря на, казалось бы, очевидные достоинства данной методики, судить о ее преимуществах в различных группах пациентов можно будет только после проведения длительных многоцентровых рандомизированных исследований. Вместе с тем первые результаты достаточно обнадеживающие. Методика позволяет выполнение множественного (до 5 коронарных артерий) шунтирования, в том числе с использованием всех аутоартериальных трансплантатов. Обнаружено несколько меньшее повреждение клеток миокарда, чем при стандартной операции с ИК, снижается потребность в препаратах крови, уменьшается длительность пребывания в палате интенсивной терапии, общая продолжительность и стоимость лечения. Противоречивы данные о положительном влиянии операции ОРСАВ на число почечных и дыхательных осложнений, а также на количество послеоперационных инсультов и общую летальность. .Минимально-инвазивное коронарноешунтирование (МИКШ) выполняется, как правило, из левосторонней переднебоковой торакотомии, без использования ИК, на работающем сердце. Необходимо отметить, что показания, техника и особенности данного вмешательства разработаны отечественными учеными В.ПДемиховым и В.И.Колесовым в 1953 и 1964 гг. соответственно и незаслуженно забыты на долгое время. Торакотомия длиной около 10 см выполняется в четвертом,реже в пятом или третьем межреберьях. Выделяется левая ВГА под прямым контролем зрения или с помощью торакоскопической техники. К преимуществам методики можно отнести отсутствие негативных последствий ИК, малоинвазивный доступ,сокращение восстановительного периода. Недостатками методики служат невозможность проведения множественной реваскуляризации и известные сомнения в качестве анастомоза. Настораживает появление сообщений о статистически болеез начимой частоте стенозов ЛВГА-коронарного анастомоза и инфактов миокарда при проведении МИКШ. Пародоксально, но, на наш взгляд, малоинвазивность вмешательства можно отнести как кпреимуществам методики с точки зрения косметичности, так и к недостаткам, с точки зрения безопасности пациента в случае осложнений в ходе операции.
МИКШ и ангиопластика коронарных артерий («гибридная реваскуляризация») выполняется как правило при 2-сосудистом поражении коронарного русла. Через 1-7 дней после МИКШ проводится ангиопластика второй пораженной артерии, описано и обратное сочетание.Методика объединяет преимущества и недостатки составляющих вмешательств. Отдаленные результаты еще не изучены. Коронарное шунтирование «оконным» доступом (в англоязычной литературе получила название "port-access") проводится через несколько небольших разрезов под эндоскопическим контролем, с искусственным кровообращением через бедренные сосуды и в условиях кардиоплегии. Для доставки кардиоплегических растворов, окклюзии аорты и декомпрессии левого желудочка используется система катетеров. К положительным моментам данной методики можно отнести возможность полной реваскуляризации, выполнение анастомозов на неподвижном сердце, отказ от выполнения срединной стернотомии, уменьшение травматичности вмешательства и сокращение восстановительного периода. Недостатки методики - необходимость в периферической канюляции через дополнительные разрезы на бедре с соответствующими осложнениями, удлинение времени операции, ИК и ишемии миокарда по сравнению с другими вариантами коронарного шунтирования и высокая стоимость процедуры. Требуется дальнейшее изучение безопасности и эффективности данной методики и оценка отдаленных результатов.
Выбор метода хирургического вмешательства
Понятие адекватной реваскуляризации далеко не полностью определяется количеством шунтов и дистальных анастомозов. Целый ряд факторов влияет на результаты операций. Среди них важнейший - характер поражения коронарных артерий, включающий распространенность процесса, диаметр сосудов подлежащих шунтированию, степень их стенозирования и наличие состоятельного дистального русла, индивидуальные особенности коронарного кровоснабжения, сложившиеся в результате атеросклеротического поражения, а также свойства используемых сосудистых трансплантатов. В настоящее время выбор сосудов для шунтирования и ориентировочная локализация анастомозов в достаточной мере стандартизованы. Для ПНА оптимальным считается использование левой ВГА на ножке, типичное место анастомоза на уровне середины ПНА, дистальнее отхождения диагональных ветвей. В этом месте артерия, как правило, проходит субэпикардиально и не скрыта жировой тканью и мышечными перемычками. Часто подлежат шунтированию диагональные ветви. Как показали наши исследования, для указанного бассейна и аутовенозные, и аутоартериальные трансплантаты демонстрируют хорошие результаты проходимости, по крайней мере через год после вмешательства. Для правой коронарной артерии - лучшее место для анастомоза - несколько проксимальнее «креста» - области деления артерии на заднюю межжелудочковую и боковые ветви (ЗМЖВ). В случае поражения артерии в этой зоне обычно ограничиваются шунтированием ЗМЖВ в средней трети, или, в редких случаях, при доминировании правой коронарной артерии, когда последняя отдает мощную заднебоковую ветвь к левому желудочку, выполняют шунтирование обеих терминальных ветвей или эндартерэктомию из области «креста». По нашим данным, аутовенозные и аутоартериальные шунты к проксимальным отделам имеют хорошую проходимость через год после операции. Состоятельность шунтов к дистальным отделам ПКА, а именно к задней межжелудочковой ветви, хуже для аутовенозных (75%) и аутоартериальных (85%) шунтов. При этом различия в годичной проходимости между различными трансплантатами недостоверны. В отношении огибающей артерии и ее ветвей мнение опытных хирургов не всегда совпадают. Учитывая сообщения о худшей, по сравнению с другими артериями, проходимости шунтов к огибающей артерии (ОА) (61-67%, поданным Crosby и соавт., 1981), часть авторов рекомендует шунтировать только одну крупную ветвь тупого края и терминальную ветвь ОА, считая, что шунты к мелким ветвям ОА увеличивают риск операции и не улучшают отдаленные результаты. Другая часть призывает к восстановлению всех пораженных сосудов. В отношении выбора трансплантата для бассейна ОА также возможен различный подход, поскольку существуют сообщения о неудовлетворительных результатах реваскуляризации бассейнов ОА и при некоторых вариантах аутоартериального шунтирования, включая множественное секвенциальное шунтирование или проведение ножки правой ВГА через поперечный синус перикарда. В качестве возможных причин неудовлетворительных результатов наиболее часто указываются неблагоприятные угловые смещения трансплантатов при секвенциальном шунтировании и малый диаметр реципиентных коронарных артерий. В этой связи логичным представляется предложение использовать в данной позиции аутовенозные шунты, чтобы сохранить ауто-артериальный пластический материал для возможных повторных операций по поводу рецидива стенокардии. Тем не менее в наших наблюдениях реваскуляризацию коронарных артерий заднедиафрагмальной зоны мы выполняли трансплантантами правой желудочно-сальниковой артерии на ножке и сложносоставными Y-образными конструкциями из обеих внутренних грудных артерий или с использованием лучевой артерии. Проведенное исследование показало преимущество указанных вариантов аутоартериального шунтирования заднедиафрагмальной области миокарда по сравнению с аутовенозным. Так, проходимость дистальных анастомозов к ОА через год после операции составила для аутовенозных шунтов 74%, для аутоартериальных трансплантатов 92%. Применение операционных микроскопов, микрохирургической техники, использование ВГА на ножке и свободных трансплантатов из ВГА в качестве операций выбора, а также правой желудочно-сальниковой артерии и аутовенозных шунтов для выполнения полной реваскуляризации миокарда позволяют решить практически все технические вопросы и перейти в настоящее время к функционально выгодной аутоартериальной реваскуляризации миокарда. Необходимо отметить, что левая внутренняя грудная артерия по-прежнему остается «золотым стандартом» хирургического лечения ИБС. Правая внутренняя грудная, лучевая и правая желудочно-сальниковая артерии также зарекомендовали себя надежными трансплантатами для прямой реваскуляризации миокарда. Однако повседневное их использование несколько ограничено такими факторами, как наличие сахарного диабета, ожирения, предполагаемого продленного ИВЛ (для правой ВГА), язвенной болезни желудка, предшествующих операций на верхнем этаже брюшной полости (для ПЖСА), наличие признаков атеросклероза или положительной пробы Аллена (для лучевой артерии). Не малую роль здесь играет и вынужденное удлинение оперативного вмешательства с применением нескольких аутоартерий. Таким образом, выбор следующих аутоартериальных трансплантатов после ЛВГА для множественного аутоартериального коронарного шунтирования целесообразно определять с учетом противопоказаний к их использованию в каждом конкретном случае.
Литература Колесов В.И. Прямые операции на венечных артериях сердца //Симпозиум по хирургическому лечению коронарной болезни. -М., 1962,- С. 52-3. Beck C.S., Leighninger D.S. Operations for coronary artery disease.JAMA, 1954.- 156: 1226 p.F., Naselli G., Wood M., Geffner L Direct myocardial revascularization without extracorporeal circulation: experience in 700patients. Chest. 1991.- 100: p. 312-6.E., De Andrade G, Branco J. et al. Coronary artery bypassgrafting without cardiopulmonary bypass // Ann. Thorac. Surg., 1996.-61: p. 63-6.A., Di Giammarco G., Teodori G. et al. Left anterior descending coronary artery bypass grafting via a left anterior small thoracoto-my without cardiopulmonary bypass//Ann. Thorac. Surg., 1996.- 61: p.1659-65.A., Guermonprez J.L., Deloche A., Frechette C, DuBost СThe aorta-to-coronary radial bypass graft: A technique avoiding pathological changes in grafts//Ann. Thorac. Surg., 1973.- 16: p. 11 - 121.R.G. Saphenous vein autograft replacement of severe seg-mental coronary artery occlusion. Operative technique // Ann. ThoracSurg. 196.- 5: 334-9.D., Ribakove G., Grossi E. Single and multivessel port-accesscoronary artery grafting with cardioplegic arrest: technique and repro-ducibility. J.Thorac // Cardiovasc. Surg. 1997.- 114: p. 46-52. .Stanbrige R., Hadjinikolaou L Technical adjuncts in beating heartsurgery comparison of MIDCAB to off-pump sternotomy: a meta-analysis. Eur. J. // Cardio-Thorac Surg. 1999.- 16 (Suppl. 2): p. 24-33.
При ухудшении симптомов стенокардии прием лекарственных препаратов неэффективен. Возникает необходимость проведения хирургии. Но современное медикаментозное лечение стало намного эффективнее из-за уменьшения потребления миокардом кислорода. Основным показанием к операции при патологическом состоянии являются анатомические показатели больного. К ним относятся расположение и количество пораженных сосудов. Хирургические методы лечения ибс направлены на восстановление нормального состояния просвета артерий. Он сужается из-за отложений холестерина на стенке кровеносного сосуда. Лекарства в этом случае не всегда помогают устранить проблему. Показания к хирургическому лечению в основном анатомические. Целями хирургического лечения при ИБС является восстановление просвета артерии (реваскуляризация), суженного атеросклеротической бляшкой Операция при ишемическом инсульте осуществляется в зависимости от показаний по усмотрению врача. Является уникальным способом нормализация циркуляции крови к сердцу и от него. В нормальном состоянии оно снабжается кровью из коронарных артерий, отходящих от аорты. Недалеко от каждой артерии располагается коронарная вена, обеспечивающая отток крови от сердца. При ИБС коронарная артерия перекрывается бляшкой. Она препятствует потоку крови, но не поражает вены. Суть вмешательства заключается в создании канала между коронарным кровеносным сосудом и суженным просветом артерии специальным катетером. Внутриаортальную баллонную контрапульсацию обычно осуществляют через бедренную артерию Операция продолжается 2 часа без наркоза. Просвет кровеносного сосуда, проводящего кровь от сердечной мышцы ко всем частям тела, восстанавливается введением стента. Это сетчатая трубка из металла. При помощи рентгена выбирается расположение стента напротив бляшки. Надувным баллоном трубка расширяется. Все манипуляции осуществляются через бедренную вену с применением катетера. Используется местный наркоз, поэтому больной осознает, что с ним происходит и выполняет команды доктора. Успех вмешательства связан с качеством материалов трубки. Есть стенты, которые раскрываются самостоятельно, а некоторые после введения даже сами выделяют лекарственные вещества. Операция восстанавливает просвет кровеносного сосуда, нормализует кровоток и устраняет боль. Но полностью вылечить атеросклероз нельзя, поэтому обязательно соблюдение профилактических мер. Распространенным осложнением после вмешательства считается повторное появление бляшки. В таком случае операцию повторяют. При ИБС в стабильном состоянии вместо операции показана медикаментозная терапия. Ишемическая болезнь сердца – основная причина летального исхода людей в трудоспособном возрасте. Суть вмешательства заключается в полной нормализации процесса кровоснабжения сердца и передвижения крови по артериям с суженным просветом. Коронарные артерии и главная артерия соединяются шунтами. Это стандартная операция при закупорках коронарных артерий Если диагностирована ИБС, показания к вмешательству заключаются в следующем:
Оперативное вмешательство проводится больным в возрасте от 30 до 55 лет. У людей в пожилом возрасте атеросклероз поражает и другие артерии. Обычно количество шунтов не превышает пяти. Используется устройство «искусственное сердце – легкие». Для шунтирования применяют большую подкожную вену (БПВ), расположенную в ногах. Её длина составляет от 65 до 75 см. Врач выделяет её и производит перевязывание. Затем аккуратно отрезает. Из-за большого процента закрытия венозных шунтов после окончания манипуляций, для материала чаще используют артерии (лучевые, грудные). Для шунтирования используются артериальные и венозные шунты. Эффективность процедуры увеличивается при применении антериальных шунтов. Но такая операция должна проводиться высококвалифицированным специалистом и является дорогостоящей, а восстановительный период занимает много времени. Во время хирургической операции, сердце на время останавливают, а ваш организм подключают к машине, которая называется аппаратом искусственного кровообращения Вмешательство проводится на работающей сердечной мышце. При помощи специальных медикаментов происходит замедление ритма сердца. Врач накладывает анастомоз, используя грудные внутренние артерии (а. thoracica interna). Операция проводится, если обнаружено выраженное поражение сердца, в связи с этим состоянием даже небольшая остановка в работе сердца у пациента может спровоцировать усугубление ситуации. У 9% больных атеросклеротические бляшки локализуются в мелких артериях, при этом наблюдается их множественное поражение. Баллонная ангиопластика не может применяться из-за большого количества сосудов. Другие манипуляции также малоэффективны. Для таких пациентов создано непрямое шунтирование миокарда. Из левого желудочка создаются каналы в сеть капилляров и артерий в толщу сердца. Каналы создаются лазером. С его помощью создается канал диаметром около 1 мм. Из левого желудочка (лат. ventriculus sinister cordis) кровь, переносящая кислород, проникает в сеть сердечных капилляров. По окончании 3–4 месяцев происходит закрытие каналов. Но результат от операции сохраняется больше 2 лет. Такое хирургическое лечение ишемической болезни сердца не очень распространено. К этому способу прибегают в крайнем случае, если сердце сильно поражено патологическим процессом. А также при выраженной сердечно-сосудистой недостаточности. Но необходимо найти подходящего донора. Поэтому пересадку получают меньше 1% пациентов. При помощи эндоскопической техники врач соединяет ветви правой (right coronary artery) или левой (left coronary artery) коронарной артерии с кровеносным сосудом, проводящим кровь от сердечной мышцы к молочной железе. При этом травматизация уменьшается, а устройство «искусственное сердце – легкие» не нужно. Восстановительный период занимает меньше времени. Хирургическое лечение ишемической болезни сердца прошло несколько этапов развития. Первый из них - на симпатическом отделе нервной системы, цель которых заключается в прерывании путей распространения боли и устранении спазма венечных сосудов. Это - хирургическое продолжение фармакотерапии. Также применялись загрудинные новокаиновые блокады, удаление звездчатого ганглия (С8 и Т1) - стелэктомия. Следующий этап развития хирургического лечения ишемической болезни сердца представлен непрямыми методами реваскуляризации миокарда с помощью подшивания к нему перикарда (Томпсон), скелетных мыши (Бек), сальника (О’Шонесси). Эти операции также малоэффективны, так как любая рубцовая спайка между органами после сосудистой стадии (красный рубец) переходит в бессосудистую (белый рубец). Хирургическое лечение вышло на передний край борьбы с ишемической болезнью сердца после того, как в 1958 г. Favalloro выполнил первые операции аортокоронарного шунтирования (АКШ)
, начав тем самым этап прямых реконструктивных операций на венечных сосудах. Разработке этого метода предшествовало введение в практику сложного метода исследования - селективной коронарографии, позволяющей определить места сужений венечных артерий. Благодаря коронарографии было установлено, что поражение этих сосудов имеют не диффузный, а сегментарный характер, а следовательно, их можно обойти. Принцип АКШ простой: между восходящей аортой и венечным сосудом дистальнее места сужения накладывают шунт. Шунтом может быть аутовена, аутоартерия. ксенотрансплантат, имплантат. Аортокоронарное шунтирование в настоящее время рассматривается и в качестве неотложной операции при остром инфаркте миокарда. Своевременно проведенная операция позволяет предотвратить или существенно уменьшить область некроза миокарда. При необходимости можно наложить несколько шунтов. Торакокоронарное шунтирование
. Профессор Военно-медицинской академии Санкт-Петербурга Колесов предложил альтернативную АКШ операцию - анастомоз «конец в бок”, который накладывают между внутренней грудной артерией и венечным сосудом. Операция менее эффективна, но имеет свои преимущества. Во-первых, накладывается один анастомоз вместо двух. Во-вторых, удается избежать опасного этапа операции на рефлексогенном участке аорты. В-третьих, операция предотвращает рубцевание шунта, так как он связан с организмом. Хирургическое лечение нарушений сердечного ритма
. В составе проводящей системы сердца с возрастом уменьшается количество волокон, которые передают импульсы. и возрастает процент соединительной ткани. Если элементы проводящей системы сердца попадают в неблагополучные условия (ИБС, инфаркт), то этот процесс ускоряется и приводит к нарушениям ритма сердца. Различают поперечную и продольную предсердно-желудочковые блокады. При поперечной блокаде нарушается связь между синусно-предсердной и предсердно-желудочковой частями проводящей системы. Возможны неполная блокада, когда с определенной периодичностью выпадают сокращения желудочков (синдром Адамса-Стокса), и полная (поперечный блок). При поперечной блокаде предсердия сокращаются в нормальном ритме - 65-80 сокращений в 1 мин (синусовый ритм), а желудочки - с частотой 40-50 в 1 минуту благодаря водителям ритма второго порядка. Десятилетиями терапевты и кардиологи пытались найти способ борьбы с этой болезнью, велись поиски лекарств, разрабатывались методы, позволяющие расширять коронарные артерии (ангиопластика). И только с внедрением хирургического способа лечения ИБС появилась реальная возможность радикального и адекватного лечения этого заболевания. Метод коронарного шунтирования (метод прямой реваскуляризации миокарда) за время своего существования в течении 40 лет неоднократно подтверждал свою высокую. И если еще несколько лет назад, риск операции оставался достаточно высоким, то благодаря последним достижениям кардиохирургии, его удалось свести к минимуму. Такой очевидный прогресс, прежде всего, связан с появлением в арсенале хирургов метода малоинвазивной прямой реваскуляризации миокарда. Сердце и его коронарные артерии
Сердце – удивительно сложный и одновременно надежный орган. С момента нашего рождения и до последнего мгновения нашей жизни оно беспрестанно работает, без отдыха и перерывов на сон. За жизнь длиною в 70 лет сердце совершает примерно 2207520000 сокращений, обеспечивающих эту жизнь, и перекачивает 1324512000 литров крови. Причины развития ИБС
Несмотря на такую важность, коронарные артерии не миновали участи всех остальных структур нашего организма периодически выходить из строя. Но ведь правда не справедливо, что каждый кусок сала, каждый съеденный эклер или каждый кусок “утки по Пекински” оставляет свой след на коронарной артерии, которая даже и не знает о чем идет речь! Все эти “деликатесы” с высоким содержанием жиров повышают уровень холестерина в крови, что в подавляющем большинстве случаев и является причиной развития атеросклероза – одной из самых страшных и трудно излечимых (если вообще излечимых) болезней, способная поразить все наши артериальные сосуды. И коронарные артерии сердца стоят здесь, к сожалению, в первом ряду. Откладываясь на внутренней поверхности артерий холестерин, постепенно, но верно, превращается в атеросклеротическую бляшку, в состав которой кроме холестерина входит кальций, что делает бляшку неровной и жесткой. Именно эти бляшки и являются анатомическим субстратом развития ИБС. Атеросклеротические бляшки могут образовываться в одном сосуде, тогда говорят об однососудистом поражении, а могут образовываться и нескольких коронарных артериях, что называется соответственно, многососудистым поражением, в случае когда бляшки располагаются в сосудах по нескольку в каждом, то это называется мультифокальным (распространенным) атеросклерозом коронарных артерий. В зависимости от развития бляшки просвет коронарной артерии сужается от незначительного стеноза (сужения) до полной окклюзии (закупорки). Это и является причиной нарушения доставки крови к сердечной мышце, вызывая ее ишемию или некроз (инфаркт). Клетки сердечной мышцы чрезвычайно чувствительны к уровню кислорода в поступающей крови и поэтому, любое его снижение отрицательно сказывается на работе всего сердца. Симптомы ИБС
Первым сигналом о заболевании являются приступы загрудинных болей (грудная жаба), возникающих при выполнении физических нагрузок, при психоэмоциональных стрессах, при повышении артериального давления или просто в покое. При этом прямой зависимости от степени поражения коронарных артерий и степенью выраженности клинических симптомов нет. Известны случаи, когда пациенты с критическим поражением короанрных артерий чувствовали себя вполне прилично и жалоб не предъявляли, и только опытность их врачей позволила заподозрить притаившееся заболевания и спасти пациентов от неминуемой беды. Эти редкие случаи относятся к разряду, так называемых “немых” или безболевых ишемий и являются крайне опасным состоянием. Методы диагностики ИБС
Очень обидно, что всего “вышенапугавшего” можно в большинстве случаев избежать, стоит лишь во время обратиться к специалисту. Современная медицина имеет множество средств, позволяющих до самых тонкостей исследовать состояние сердечно-сосудистой системы, вовремя поставить диагноз и определить тактику дальнейшего лечения. Одним из самых простых и везде доступных методов обследования сердца является электрокардиография ЭКГ. Этот проверенный десятилетиями “друг” может зарегистрировать изменения, характерные для ишемии миокарда и дать повод для более глубоких раздумий. В этом случае высокой информативностью обладают методы нагрузочных проб, ультразвукового исследования сердца, а также радиоизотопные метода исследований. Но обо всем по порядку. Нагрузочные пробы (самые популярные из них это «велоэргометрическая проба») позволяют выявить участки ишемии миокарда, возникающие при выполнении физической нагрузки, а также определить порог “толерантности”, указывающий на резервные возможности Вашей сердечно-сосудистой системы. Ультразвуковое исследование сердца, ЭХО кардиография, позволяет оценить общую сократительную способность сердца, оценить его размеры, состояние клапанного аппарата сердца (кто забыл анатомию напомню – предсердия и желудочки разделены клапанами, трикуспидальным справа и митральным слева, а также еще двумя клапанами, перекрывающими выходы из желудочков, из правого – клапан ствола легочной артерии, а из левого – аортальный клапан), а также выявить участки миокарда пострадавшие от ишемии или от перенесенного инфаркта. Результаты этого исследования во многом предопределяют выбор лечебной стратегии в будущем. Эти методы могут быть выполнены в амбулаторном порядке, то есть без госпитализации, чего не скажешь о радиоизотопном методе исследования перфузии (кровоснабжения) сердца. Данный метод позволяет точно зарегистрировать участки миокарда, испытывающие кровяное «голодание» - ишемию. Все эти методы лежат в основе обследования пациента с подозрением на ИБС. Однако «золотым стандартом» диагностики ИБС является коронарография. Это единственный метод, позволяющий абсолютно точно определить степень и локализацию поражения коронарных артерий сердца и является определяющим в выборе дальнейшей тактики лечения. Метод основан на рентгенологическом иследовании коронарных артерий в просвет которых введено рентгенконтрастное вещество. Это исследование является достаточно сложным и проводится только в специализированных учреждениях. Технически данная процедура выполняется следующим образом: под местной анестезией в просвет бедренной (возможно также через артерии верхних конечностей) вводится катетер, который затем проводится вверх и устанавливается в просвет коронарных артерий. Через просвет катетера подается контрастное вещество, распределение которого и регистрируется при помощи специальной рентгеновской установки. Несмотря на всю настораживающую сложность этой процедуры риск осложнений минимален, а опыт в проведении этого обследования исчисляется миллионами. Способы лечения ИБС
Современная медицина располагает всем необходимым арсеналом способов лечения ИБС, и что особенно важно, все предлагаемые методы имеют крайне большой опыт. Безусловно, самым старым и проверенным способом лечения ИБС является медикаментозный. Однако современная концепция подхода к лечению ИБС однозначно склоняется к более агрессивным способам лечения этого заболевания. Использование медикаментозной терапии ограничивается или начальной стадией заболевания, или ситуациями, когда выбор дальнейший тактики еще не полностью определен или в тех стадиях заболевания, когда хирургическая коррекция или проведение ангиопластики невозможно из-за выраженного распространенного атеросклероза коронарных артерий сердца. Таким образом, медикаментозная терапия не способна адекватно и радикально решить ситуацию и по многочисленным научным данным значительно уступает хирургическому методу лечения или ангиопластике. Послеоперационный период
Первые сутки пациент находится в отделении реанимации под постоянным мониторингом и врачебным контролем со строгим постельным режимом, который отменяется с момента перевода в отделение - примерно на вторые-третьи сутки. В наших рекомендациях особое место мы хотели бы отвести советам касающихся режима и образа питания. Вам безусловно известно, что основной причиной ИБС является атеросклеротическое поражение коронарных сосудов. И хирургическое лечение лишь от части решает эту проблему, обеспечивая кровоток в обход суженного холестериновой бляшкой участка сердечной артерии. Но, к сожалению, хирургия полностью бессильна перед возможностью прогрессирования атеросклеротического поражения коронарных сосудов в дальнейшем и, как следствие этого, возвращения симптомов недостаточности кровоснабжения миокарда. Предотвратить такой печальный ход событий можно лишь соблюдая строгую диету, направленную на снижение холестерина и жиров, а также на уменьшение общей калорийности пищевого рациона до 2500 Ккалорий в сутки. Всемирной Организацией Здравоохранения разработана и апробирована система диетического питания, которую мы настоятельно Вам рекомендуем. Калорийность, получаемая от разных продуктов, распределяется следующим образом: 1. Общие жиры не более 30% от общей калорийности. Поэтому Ваш рацион должен быть хорошо сбалансирован и продуман. Мы хотим рекомендовать Вам использовать следующие продукты: 2. Птица. Однозначное предпочтение отдается постному белому (грудка) куриному мясу. Готовить его, так же, лучше на растительных маслах или отваривая. Перед приготовлением желательно удалить кожу, которая богата холестерином. 3. Молочные продукты. Употребление молочных продуктов, как источника большого количества необходимых организму веществ, является неотъемлемой частью ежедневного рациона. Использовать надо обезжиренные молоко, йогурты, творог, кефир, ряженку, простоквашу. К сожалению, от очень вкусного, но и очень жирного сыра, в первую очередь плавленого, придется отказаться. Это же касается майонеза, жирной сметаны и сливок. 6. Жиры и масла. Несмотря на то, что они являются безусловными виновниками развития атеросклероза и ожирения, полностью их исключить из ежедневного рациона не возможно. Резко ограничить надо потребление тех продуктов, которые богаты насыщенными жирами – сало, свиной и бараний жиры, твердый маргарин, сливочное масло. Предпочтение отдается жидким жирам растительного происхождения – подсолнечному, кукурузному, оливковому, а так же мягкому маргарину. Их количество не должно превышать 30 – 40 грамм в день. 7. Овощи и фрукты. Хотим отметить, что овощи и фрукты должны быть неотъемлемой частью Вашего ежедневного рациона. Безусловное предпочтение отдается свежим и свежезамороженным овощам и фруктам. От употребления сладких компотов, джемов, варений, а так же засахаренных фруктов следует воздержаться. В употреблении овощей особых ограничений нет. Все они являются источником витаминов и минеральных элементов. Но в приготовлении их следует уменьшить применение животных жиров, заменив их на растительные. Употребление орехов надо ограничить, и хотя в них содержатся в основном растительные жиры, их калорийность чрезвычайно высока. 8. Мучные и хлебобулочные изделия. Их употребление может быть увеличено, заменяя жирную пищу, но учитывая их высокую калорийность, не должно быть избыточным. Предпочтение отдается ржаному, отрубному хлебу. Ярко выраженным антихолестеринемическим эффектом обладает овсяная каша, приготовленная на воде. Не лишены целебных свойств гречневые и рисовые крупы. Кондитерские изделия, сдоба, шоколад, сливочное мороженое, мармелад, пастила должны быть максимально ограничены. Это в меньшей степени касается макаронных изделий, они практически не содержат жиров, и их употребление ограничивается только в связи с их высокой калорийностью. 9. Напитки. Употребление алкоголя не должно превышать 20 грамм за сутки в перерасчете на этиловый спирт. Предпочтительно употребление красного сухого вина и пива в количестве до 200 мл ежедневно. Следует ограничить употребление крепких спиртных напитков и сладких ликеров.Способы вмешательства
Стентирование

Аорто-коронарное шунтирование


Реваскуляризация коронарных сосудов
Непрямое шунтирование миокарда
Пересадка сердца
Мини-инвазивное вмешательство
Бесспорные достижения кардиохирургии, кардиологии, анестезиологии и реаниматологии позволили с оптимизмом смотреть в будущее лечения ИБС.
Основной функцией сердца является – насосная, выбрасывая кровь из своих полостей сердце обеспечивает доставку обогащенной кислородом крови ко всем органам и тканям нашего организма.
Сердце является мышечным полым органом, физиологически разделенным на два отдела – правый и левый. Правый отдел, правое предсердие и правый желудочек относятся к малому кругу кровообращения, левый же отдел, состоящий также из левого предсердия и левого желудочка, относятся к большому кругу кровообращения.
Несмотря на такое “фривольное” разделение отделов сердца на “большой” и “малый” на значимости этих отделов это никак не сказывается – оба они имеют жизненное значение. Правые отделы сердца, а именно правое предсердие, принимает кровь, оттекающую от органов, то есть уже отработанную и бедную кислородом, затем эта кровь поступает в правый желудочек, а оттуда через легочный ствол в легкие, где и происходит газообмен в результате которого кровь обогащается кислородом. Эта кровь поступает уже в левое предсердие, затем в левый желудочек, и уже из него через аорту “выбрасывается” в большой круг кровообращения, неся в себе кислород, необходимый каждой клетки нашего организма.
Но для выполнения этой “титанической” работы сердцу также необходима обогащенная кислородом кровь. И именно коронарный артерии сердца, диаметр которых не превышает 2.5мм и являются единственным путем доставки крови к сердечно мышце. В связи с этим говорить о значимости коронарных артерий не приходиться.
Кроме стандартных жалоб на боли за грудиной, ИБС может проявляться нарушениями ритма сердца, появлением одышки или, просто, общей слабостью, быстрой утомляемости и снижением работоспособности. Все эти симптомы, появляющиеся в среднем возрасте, а именно, после 30, должны быть истолкованы в пользу подозрений на ИБС и служить поводом для тщательного обследования.
Логичным завершением нелеченной или леченной неадекватно ИБС является инфаркт миокарда или несовместимые с жизнью нарушения ритма сердца – фибрилляция желудочков, которая общепринято называется “остановкой сердца”.
Еще одним методом лечения ИБС является метод интервенционной кардиологии – ангиопластика и стентирование коронарных артерий. Бесспорным преимуществом этого метода является соотношение травматичности и эффективности. Процедура проводится также как и коронарография с единственной разницей в том, что во время этой процедуры в просвет артерии вводят специальный баллончик, раздувая который возможно расширить просвет суженной коронарной артерии, в некоторых случаях, для предотвращения повторного стеноза (рестеноза) в просвет артерии устанавливают металлический стент. Однако применение этого метода резко ограничено. Связано это с тем, что хороший эффект от него ожидается лишь в строго определенных случаях атеросклеротического поражения, в других, более тяжелых ситуациях он может не только не дать ожидаемого результата, но и принести вред. Более того, длительность результатов и эффекта от ангиопластики и стентирования, по данным многих исследования, значительно уступают хирургическому методу лечения ИБС. И именно поэтому операция прямой реваскуляризации миокарда, на сегодняшний день, общепринято считается наиболее адекватным способом лечения ИБС.
Сегодня существуют в корне отличных друг от друга два метода операций аорто-коронарного шунтирования – традиционное аорто-коронарное шунтирование и малоинвазивное аорто-короанрное шунтирование, вошедшее в широкую клиническую практику не более 10 лет назад и произведшая настоящий переворот в коронарной хирургии.
Традиционное аорто-коронарное шунтирование выполняется через большой доступ (стернотомию-продолбное рассичение грудины), на остановленном сердце и, как следствие, с использованием аппарата искусственного кровообращения.
Малоинвазивная техника аорто-коронарного шунтирования подразумевает проведение операции на работающем сердце и без использования аппарата искусственного кровообращения. Это дало возможность и коренного изменения в подходах к операционным доступам, делая возможным в большом проценте случаев не прибегать большому стернотомическому доступу, а выполнять необходимый объем операции через, так называемые, минидоступы: министернотомию ли миниторакотомию. Все это позволило сделать эти операции менее травматичными, избежать многочисленных осложнений свойственных использованию искусственного кровообращения (развитие в послеоперационном периоде сложных нарушений свертывающей системы крови, развитию осложнений со стороны центральной нервной системы, легких, почек и печени), а также, что крайне важно, существенно расширить показания к проведению операций аорто-коронарного шунтирования, делая возможным хирургическое лечение большой категории пациентов, которым из-за тяжести состояния, как по функции сердца, так и по другим хроническим заболеваниям, которым операция в условиях искусственного кровообращения была противопоказана. К этой группе больных относятся пациенты с хронической почечной недостаточностью, с онкологическими заболеваниями, перенесшие в прошлом нарушения мозгового кровообращения и многие другие.
Однако, независимо от метода хирургического лечения, суть операции одинакова и заключается в создании пути кровотока (шунта) в обход стенозированного участка коронарной артерии. В традиционном варианте технически операция проводится следующим образом. Под общим наркозом, выполняется срединная стернотомия, одновременно, другая бригада хирургов выделяет, так называемую, большую подкожную вену голени, которая впоследствии и становится шунтом. Вены могут забираться как с одной ноги, так и при необходимости, с обеих ног. При проведении операции в условиях искусственного кровообращения следующим этапом является подключение аппарата искусственного кровообращение и остановка сердца. В этом случае, поддержание жизнедеятельности всего организма осуществляется исключительно за счет этого аппарата. В случае же проведения операции по новой методике, то есть, на работающем сердце, этот этап отсутствует, сердце не останавливается и, соответственно, все системы организма продолжают работать в обычном режиме. Основным этапом операции является выполнение, так называемых, анастомозов, соединений между шунтом (бывшей веной) и, с одной стороны, с аортой, а с другой стороны, с коронарной артерией. Количество шунтов соответствует количеству пораженных коронарных артерий.
В последнее время все чаще стала использоваться методика миниинвазивной реваскуляризации миокарда – проведение операции через минидоступы, длинна которых не превышает 5 – 6 см. При этом возможны различные варианты, это может быть и министернотомия (продольное частичное рассечение грудины, позволяющее не нарушать ее стабильности), и миниторакотомия (доступ, проходящий между ребер, то есть без пересечения костей). В этом случае, риск развития многих послеоперационных осложнений, как например, нестабильность грудины, гнойные осложнения, сводятся к минимуму. Значительно меньше и болевые ощущения в послеоперационном периоде.
Кроме вен, в качестве шунтов может использоваться, так называемая, внутренняя грудная артерия, которая проходит по внутренней поверхности передней грудной стенки, а также лучевая артерия (та самая артерия, на которой мы время от времени щупаем свой пульс). При этом общепринято, что внутренняя грудная и лучевая артерии превосходят по своим качествам венозные шунты. Однако решение об использовании того или иного вида шунтов решается индивидуально в каждом случае.
С самого первого часа после операции начинается процесс заживления тканей, рассеченных во время операции. Время, необходимое для полного восстановления целостности, у разных тканей различное: кожа и подкожно–жировая клетчатка заживают относительно быстро – около 10 дней, а процесс сращивания грудины идет в течении двух месяцев. И в эти два месяца Вам необходимо создать наиболее благоприятные условия прохождения этого процесса, что сводится к максимальному уменьшению нагрузки на эту область. Для этого в течение одного месяца необходимо спать только на спине, при кашле одной рукой придерживать грудь, воздерживаться от поднятия тяжестей, резких наклонов, запрокидывания рук за голову, а также желательно постоянное ношение корсета для грудной клетки в течении примерно двух месяцев. Вставать с постели и ложиться на нее нужно только: или с помощью другого человека, который поднимал и опускал бы Вас за шею, полностью беря на себя вес Вашего тела, или по привязанной впереди, к бортику кровати веревке, так, чтобы Вы поднимались и опускались за счет силы рук, а не пресса и грудных мышц. Необходимо также помнить, что даже по истечению двух месяцев надо избегать больших физических нагрузок на плечевой пояс и не допускать травм грудины.
Если же Вам была выполнена операция через минидоступ, то эти предостережения являются излишними.
Принимать водные процедуры можно только после снятия швов, т. е. после восстановления целостности кожи в области послеоперационного разреза, однако область швов не следует интенсивно тереть мочалкой и лучше воздержаться от приема горячих ванн в течении двух недель после снятия швов.
Как указывалось выше, шунтом могла послужить большая подкожная вена, взятая с голени и в связи с возникшим при этом перераспределении оттока крови возможно появление отеков нижних конечностей в течение 1 – 1.5 месяцев и болей, что, в принципе, является вариантом нормы. И хотя в этом нет ничего страшного, все же, лучше этого избегать, для чего ногу необходимо бинтовать эластичным бинтом и именно так, как это Вам показал Ваш доктор. Бинт накладывается утром, перед тем, как встать с постели и снимается на ночь. Спать, желательно, положив ногу на возвышение.
Большое внимание в процессе реабилитации после АКШ уделяется восстановлению физической активности. Постепенное, изо дня в день, повышение физической нагрузки необходимый фактор Вашего быстрого возвращения к полноценной жизни. И здесь особое место занимает ходьба, являясь наиболее привычным и физиологичным способом тренировки, она существенно улучшает функциональное состояние миокарда, повышая его резервные возможности и укрепляя сердечную мышцу. Начинать ходить можно сразу после перевода в палату, однако процесс тренировки строится на строгих правилах, которые помогают избежать осложнений.
- Перед ходьбой необходимо отдохнуть 5-7 минут, подсчитать пульс.
- Темп ходьбы должен быть 70-90 шагов в минуту (4.0-5.0 км\ч).
- Пульс при этом не должен превышать, так называемого, тренировочного уровня, который рассчитывается по следующей формуле: Ваш исходный пульс плюс 60% от его прироста при нагрузке. Пульс при нагрузке в свою очередь равен 190- Ваш возраст. Например: Вам 50 лет, следовательно, пульс при нагрузке будет равен 190- 50 = 140. Ваш пульс в покое составляет 70 ударов в минуту. Прирост составляет 140 – 70 = 70, 60% от этого числа – 42. Таким образом, тренировочная чистота пульса должна составлять 70 + 42 = 112 ударам в минуту.
- Ходить можно в любую погоду, но не ниже температуры воздуха – 20 или – 15 при ветре.
- Лучшее время ходьбы с 11 до 13 часов и с 17 до 19 часов.
- Во время ходьбы запрещается разговаривать и курить.
- К концу нахождения в стационаре Вы должны проходить около 300 – 400 метров в день, с постепенным увеличением прогулок в течении последующих 6 месяцев до 3 – 3.5 км два раза в день, т. е. 6 – 7 км за день.
- При появлении болей в области сердца, слабости, головокружения и т. д. Необходимо прекратить нагрузку и обратиться к врачу.
- При ходьбе желательно следить за осанкой.
Помимо ходьбы очень хорошим тренирующим эффектом обладает подъем на ступеньки. При этом, так же, необходимо соблюдать следующие правила:
- Первые две недели подниматься не более, чем на один – два этажа.
- Рекомендуемым темпом является подъема на 3 – 4 этажа с преодолением 60 ступенек за 1 минуту.
- Вдох делается в состоянии покоя, на выдохе преодолевается 3 – 4 ступеньки, пауза отдыха.
- Оценка своей подготовленности определяется по частоте пульса, причем при подъеме на 4 – 5 этажей нормальным темпом (60 ступеней за одну минуту) отличным является результат при которым пульс не превышает 100 ударов, 120 ударов хорошим, 140 удовлетворительным и плохим, если частота пульса более чем 140 ударов.
Безусловно, физические упражнения ни в кой мере не заменяют лекарств или других лечебных процедур, а являются непреложным к ним дополнением. Они способны значительно уменьшить продолжительность периода реабилитации и помочь вернуться к нормальной жизни. И хотя выписываясь из стационара и выходя из-под постоянного контроля врачей их выполнение целиком зависит от Вас, мы настоятельно рекомендуем продолжать физические тренировки, придерживаясь предложенной схемы. Необходимо отметить, что полностью процесс реабилитации завершается примерно к шестому месяцу после операции.
Несмотря на то, что при современном состоянии медицины психологическая травма от перенесенной операции сводится к минимому, все же этот аспект реабилитации занимает не последнее место в общем комплексе восстановительных мероприятий и почти полностью зависит от самого пациента. Огромное значение здесь приобретает самовнушение (аутогенная тренировка), способное значительным образом оптимистически настроить Вас на предстоящий процесс реабилитации, последующую жизнь, вселить уверенность и силы. Но если после перенесенной операции Вас беспокоит «душевный дискомфорт» и связанное с этим чувство тревоги, страха, бессоница, Вы стали раздрожительным, то можно прибегнуть к медикаментозной коррекции. При таких состояниях хорошим эффектом обладают успокаивающие препараты: трава пустырника, корень валерианы, корвалол и др. Иногда ситуация оказывается абсолютно противоположной и Вы чувствуете слабость, вялость, аппатию, депрессию, то в этих случаях целесообразным является применение, так называемых, антидепрессантов, естественно после согласования с Вашим лечащим врачом. Однако, во многих случаях можно обойтись без применения лекарственных препаратов и этому, во многом, способствует описанная выше методика физической тренировки; неплохой эффект получен при проведении курса общего массажа. От того, насколько стабильным будет Ваше психологическое состояние, во многом зависит процесс трудовой и социальной адаптации.
В жизни каждого человека любимая работа занимает большое место, и возвращение к ней после перенесенной операции имеет огромное социальное и личное значение. Не смотря на то, что АКШ расценивается, как высокоэффективный метод лечения ИБС, способный практически полностью устранить симптомы этого недуга и вернуть Вас к полноценной жизни, все же остаются ограничения связанные как с основным заболеванием, так и самой операцией. Многие из них распространяются и на область Вашей трудовой деятельности. Такие тяжелые и требующие высокой концентрации профессии, которые помимо больших физических затрат влекут за собой высокое нервное напряжение Вам противопоказаны. Крайне нежелательна работа, связанная со значительным физическим напряжением, нахождением в метеорологически неблагоприятных районах с низкой температурой и сильными ветрами, воздействием токсических веществ, а так же работа в ночную смену. Безусловно, отказаться от любимой профессии очень тяжело. Однако, возвращаясь к ней, Вам необходимо создать себе максимально щадящие и комфортные условия, насколько это возможно. Старайтесь избегать нервных стрессов, переутомления, физических нагрузок, строго соблюдайте режим, давая себе возможность отдохнуть и полностью восстановиться.
В ряду факторов, определяющих степень послеоперационной адаптации, особое место занимает процесс сексуальной реабилитации. И обойти такой важный вопрос своим вниманием нам кажется не допустимым. Мы отдаем себе отчет в том, что интимная жизнь каждого человека закрыта для советов и, тем более, ограничений. Но, взяв на себя определенную долю смелости, мы хотим предупредить Вас от тех опасностях, которые
могут подстерегать на ранних этапах возвращения к половой жизни после перенесенной операции. Напряжение, испытываемое при коитусе, приравнивается к выполнению больших физических нагрузок и об этом не стоит забывать. В течении первых двух - трех недель следует вовсе отказаться от активного секса, а в течении последующих двух месяцев предпочтительна роль пассивного партнера, которая поможет свести энергетические затраты к минимуму и тем самым максимально снизить риск возможных осложнений со стороны сердечно – сосудистой системы. Однако с большой долей уверенности можно сказать, что по окончанию процесса реабилитации Вы сможете полностью вернуться к привычной для Вас личной жизни.
насыщенные жиры менее 10% от общей калорийности.
полиненасыщенные жиры менее 10% от общей калорийности.
моненасыщенные жиры от 10% до 15% от общей калорийности
2. Углеводы от 50% до 60% от общей калорийности.
3. Белки от 10% до 20% от общей калорийности.
4. Холестерин менее 300 мг в сутки.
Но для достижения желаемого результата надо использовать только те продукты, потребление которых обеспечивает одновременно и поступление всех необходимых питательных веществ в организм, и соблюдение диеты.
1. Мясо. Используйте постные куски говядины, баранины или свинины. Перед приготовлением удалите с них весь жир и лучше если мясо будет приготовлено с использованием при жарке растительных масел или, что еще более предпочтительно, отварено. Необходимо ограничить употребление суб – продуктов: печени, почек, мозгов из-за высокого содержания в них холестерина.
4. Яйца. Употребление яичного желтка, из-за высокого содержания в нем холестерина, необходимо сократить до 2 штук в неделю. При этом потребление белка не ограничено.
5. Рыба и морепродукты. В рыбе содержится мало жира и много полезных и необходимых минеральных элементов. Предпочтение отдается постным сортам рыбы и приготовлению без использования животных жиров. Крайне нежелательным является употребление креветок, кальмаров и крабов, а так же икры из-за большого количества холестерина, содержащегося в них.
Если уровень холестерина не удается снизить с помощью диеты, то это надо сделать, прибегнув к медикаментозной терапии, желательно, под врачебным контролем. В целях своевременной диагностики гиперхолестеринемии необходима регулярная проверка его уровня в крови.
Хочу обратить Ваше внимание на то, что при возникновении любых вопросов, особенно при повышении давления, появлении каких-либо неприятных ощущений в области сердца надо сразу же обратиться к врачам, которые Вас оперировали, так как только они обладают наиболее полной информацией о состоянии Вашей сердечно – сосудистой системы и тонкостях проведенной операции. Желательно также через полгода, а затем через год пройти повторное обследование, которое должно обязательно включать проведение повторной коронарографии.