Хронический миелолейкоз определяется ростом и делением клеток крови, причем происходит это бесконтрольно. Проще говоря – это злокачественное заболевание крови, носящее клоновый характер, при котором онкологические клетки способны созревать до зрелых форм. Синоним хронического миелолейкоза – хронический миелоидный лейкоз, в народе его называют «белокровие».
Костный мозг продуцирует кровяные клетки, при миелолейкозе в крови образуются незрелые клетки, которые медики называют бласты, поэтому в некоторых случаях это заболевание именуется хронический миелобластный лейкоз. Бласты постепенно вытесняют здоровые кровяные клетки, и с током крови проникают во все органы человеческого организма.
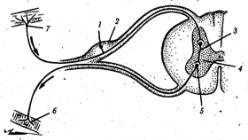
Клетка человеческого организма содержит 46 хромосом. Каждая из них имеет участки, которые расположены в определенной последовательности – называются они генами. Каждый отрезок (ген) ответственен за выработку белков (только одного вида), которые нужны организму для жизнедеятельности.
Под воздействием провоцирующих факторов – радиационное излучение и прочие факторы, включая неизвестные, две хромосомы обмениваются между собой своими участками. В результате возникает изменённая хромосома, которую ученные назвали Филадельфийской (так как она была впервые обнаружена там). Известно, что эта хромосома регулирует выработку определенного белка, который вызывает мутационные процессы в клетке, то есть позволяет ей бесконтрольно делиться.
В здоровом организме часто возникают атипичные клетки, однако иммунная система быстро их уничтожает. Но ген филадельфийской хромосомы придает ей устойчивость, и защитные силы организма не могут ее уничтожить. В результате через некоторое время количество изменённых клеток превышает численность здоровых и неизменных, так развивается хронический миелолейкоз.
Причины развития заболевания
До конца этиология ХМЛ на сегодняшний день еще не изучена, ученые всего мира бьются над этим вопросом, как только причина заболевания будет раскрыта, от этого недуга появится исцеление. Все клетки берут свое начало из стволовых клеток, которые в основном локализуются в костном мозге, после того, как их созревание заканчивается, клетки приступают к своим функциям.
Лейкоциты – защищают от инфекции, эритроциты осуществляют доставку кислорода и прочих веществ ко всем клеткам, тромбоциты – не допускают кровотечений, образуя сгустки. Бесконтрольно делиться начинает как правило, именно лейкоцитарная клетка, однако, при этом не все клетки созревают, поэтому в кровяном русле оказывается большое количество зрелых и незрелых клеток.
В настоящее время известны лишь косвенные причины, по которым развивается болезнь:
- Стволовые клетки меняют свою структуру, эта мутация постепенно прогрессирует, и в результате клетки крови становятся патологическими. Они так и называются «патологические клоны». Цитостатические препараты не могут устранить их или прекратить их деление.
- Вредные химические вещества.
- Радиация. Иногда у больных, которые принимали лучевую терапию для лечения других злокачественных опухолей, диагностируется хронический миелолейкоз.
- Длительное воздействие на организм цитостатических препаратов, которые также применяются для лечения раковых заболеваний. Есть целый список препаратов, которые могут провоцировать хронический миелолейкоз.
- Синдром Дауна.
- Патологическое воздействие ароматических углеводов.
- Вирусы.
Однако, все эти причины не могут дать полной картины этиологии заболевания, так как являются лишь косвенными, истинная причина науке пока не известна.
Виды лейкоза
Миелолейкоз различают по характеру течения и по типу патологических клеток. По течению болезни различают острую и хроническую форму. Хронический миелолейкоз характеризуется более медленным развитием патологии, а также при этом в крови происходят определенные изменения, чего не случается в острой форме.

По клеточному составу лейкоз делится на:
- промиелоцинтарный;
- миеломоноцитарный, который в свою очередь тоже делится на несколько подвидов;
- миеломонобластный;
- базофильный;
- мегакариобластный;
- эритроидные лейкозы.
Что касается хронической формы, то она подразделяется на ювенильный, миелоцинтраный, миеломоноцинтарный (ХММЛ), нейтрофильный и первичный.
Хронический миеломоноцитарный лейкоз отличается от хронического миелолейкоза тем, что клонируются самые крупные лейкоциты (моноциты), которые не имеют гранул, и попадают в кровь еще незрелыми.
Стадии хронического миелолейкоза
Хронический миелолейкоз протекает в три стадии:
- начальная;
- развернутая;
- терминальная.
Если на начальной стадии заболевания больной не получает адекватного лечения, то миелолейкоз постепенно проходит все три стадии, однако, при своевременном и правильном лечении, заболевание можно затормозить на начальной или развернутой стадии.
Хроническая (начальная) стадия может наблюдаться длительное время, при этом симптоматика практически отсутствует и определить наличие патологии можно только сдав анализ крови. Пациент может ощущать лишь некоторое недомогание, на которое как правило, внимание не обращается. Иногда после приема пищи может ощущаться перенасыщение, которое возникает из-за увеличения селезенки.
Фаза акселерации (развернутая стадия) – это следующая стадия заболевания. С ее наступлением клинические признаки становится более ярко выражены, это свидетельствует о том, что лейкемический процесс развивается. У больного появляется обильное потовыделение, упадок сил, поднимается температура, снижается вес, появляются боли в левом боку под ребрами. Кроме того, могут появиться сердечные боли, аритмия – это говорит о том, что процесс перешел на сердечно-сосудистую систему.
Финальная стадия заболевания – терминальная (бластный криз). Состояние больного резко ухудшается, температура продолжает подниматься и уже не опускается до нормальных отметок. В этой стадии организм больного уже не реагирует на медикаментозное лечение, часто к процессу присоединяются инфекции, они, как правило, и становятся причинами летального исхода.
Клиническая картина
Хроническая форма миелолейкоза диагностируется в 15% всех случаев заболевания. При диагнозе хронический миелолейкоз, симптомы сначала не выраженные, заболевание может продолжаться бессимптомно около 4-5 лет, в некоторых случаях до 10 лет. Первым ярким симптомом, на который человек может обратить внимание, является повышение температуры без видимых на то причин. Повышение температуры происходит по причине увеличения селезенки и печени, что может вызывать некоторые болевые и дискомфортные ощущения в правом и левом боку.

При пальпации органы болезненны. Если базофилы в крови значительно повышаются, у больного может появиться кожный зуд и ощущение жара, при близости терминальной стадии могут возникнуть суставные боли. В некоторых случаях существует риск инфаркта селезенки, если имеется поражение мозговых центров, то возможны параличи. Лимфоузлы увеличены.
Одной из форм хронического миелолейкоза является ювенильный миелоз. Он диагностируется у детей дошкольного возраста. Острой формы это заболевание не имеет, и симптоматика нарастает постепенно:
- ребенок не активен;
- часто болеет инфекционными заболеваниями;
- имеет плохой аппетит и плохо набирает вес;
- развитие затормаживается;
- нередко наблюдаются носовые кровотечения.
Диагностика заболевания
Чаще всего заподозрить заболевание помогает анализ крови, кроме того, врача может насторожить гепатомегалия и увеличение селезенки. Гематолог может направить больного на УЗИ и на генетическое исследование.
Кровь больного подвергается следующей диагностике:
- общий анализ;
- биохимический;
- цитогенетический;
- цитохимический.
Развёрнутый анализ крови помогает проследить динамику клеточного состава. Если у больного начальная стадия заболевания, то происходит оценка здоровых, зрелых кровяных клеток и выясняется количество незрелых кровяных структур. При акселеративной стадии анализ показывает увеличение незрелых кровяных телец и резкое изменение уровня тромбоцитов. Когда бласты достигают 20%, то можно сказать, что наступила финальная стадия заболевания.

Биохимический анализ определяет уровень мочевой кислоты и другие показатели, которые характерны для хронического миелолейкоза. Цитохимия проводится для дифференциации хронической формы лейкоза от других форм заболевания.
При цитогенетическом исследовании специалисты выявляют в кровяных клетках атипичные хромосомы. Это необходимо не только для плавильного диагноза, но и для прогнозирования течения болезни.
Биопсия – нужна для выявления атипичных клеток, специалист для проведения анализа берет материал из бедренной кости. УЗИ, КТ и МРТ дают представление о размерах печени и селезенки, что также помогает отличить хроническую форму заболони от лейкозов других форм.
Лечение заболевания
При диагнозе хронический миелолейкоз, лечение определяется в соответствии со стадией заболевания. Если гематологические и симптоматические проявления выражены не ярко, то специалисты рекомендуют полноценное питание, витаминотерапию, общеукрепляющие мероприятия, а также регулярное обследование. Иными словами, выбирается тактика слежения за недугом и укрепление иммунных сил организма.
Некоторые врачи говорят о положительной динамике течения заболевания при использовании интерферона.Если больного беспокоят носовые (или другие) кровотечения или он стал чаще болеть инфекционными заболеваниями, то одних только укрепляющих мероприятий будет недостаточно, необходимо принимать более агрессивное лечение.
На более поздних этапах заболевания применяются цитостатики, которые осуществляют блокировку роста всех клеток. Это по своей сути клеточные яды, конечно они подавляют рост онкологических клеток, но и вызывают тяжелые побочные реакции организма. Это и тошнота, и плохое самочувствие, и выпадение волос, и воспалительные процессы в кишечнике и желудке. Практикуется пересадка костного мозга, переливание крови. В некоторых случаях трансплантация костного мозга может полностью излечить больного, однако, для успеха этой операции необходим абсолютно совместимый с больным донор костного мозга.
Лечить миелолейкоз самостоятельно или при помощи средств народной медицины невозможно. Лекарственные травы помогают только укреплять организм больного и повышать его иммунитет. В финальной стадии заболевания назначаются препараты, которые применяются при острых лейкозах.

Исследования, проведенные в конце прошлого века, доказали, что Иматиниб (Гливек) может привести к гематологической ремиссии. Это происходит благодаря тому, что в крови исчезает филадельфийская хромосома, которая и является причиной развития хронического миелолейкоза. На сегодняшний момент накоплен сравнительно небольшой опыт, чтобы можно было обсуждать недостатки и достоинства этого препарата. Но можно с уверенностью сказать, что он превосходит ранее известные медикаментозные средства, которые использовались для лечения хронического миелолейкоза.
В крайних случаях больному удаляют селезенку, как правило, такое вмешательство проводят при бластном кризе. После удаления кроветворного органа, течение заболевания улучшается, а также повышается эффективность медикаментозного лечения.
При условии, что уровень лейкоцитов предельно высоко возрастает, больным проводят лейкоферез. По сути эта процедура похожа на очищение плазмы. Часто эту процедуру назначают в комплексе с медикаментозным лечением.
Прогнозы для жизни
Прогноз при хроническом течении болезни неблагоприятный, так как это заболевание относится с опасным для жизни недугам. Летальный исход чаще всего наступает в акселеративной и в финальной стадии заболевания. Продолжительность жизни в среднем у больных составляет 2 года.
После бластного криза больные погибают примерно через полгода, но если удается добиться ремиссии, то срок жизни увеличивается о года. Однако, сдаваться не стоит, в какой бы стадии не протекало заболевание, шанс продлить жизнь есть всегда. Возможно в статистику не включаются единичные случаи, когда ремиссия продолжалась годы, к тому же ученые не перестают проводить исследования, и быть может очень скоро появится новая методика эффективного лечения хронического миелолейкоза.
ХРОНИЧЕСКИЕ МИЕЛОПРОЛИФЕРАТИВНЫЕ ЗАБОЛЕВАНИЯЗаболевания, входящие в группу ХМПЗ, возникают в результате злокачественной трансформации полипотентной гемопоэтической стволовой клетки костного мозга и последующей клональной пролиферации клеток одной или нескольких линий миелопоэза, сохраняющих способность к дифференцировке.
По классификации ВОЗ
выделяют группу истинных ХМПЗ и группу миелопролиферативных/миелодиспластических заболеваний (МПЗ/МДЗ).
К ХМПЗ относятся:
1. Хронический миелолейкоз (bcr/abl положительный)
2. Хронический нейтрофильный лейкоз
3. Хронический эозинофильный лейкоз/гиперэозинофильный синдром
4.
5.
6.
7. Миелопролиферативное заболевание, неклассифицируемое.
В группу МПЗ/МДЗ входят:
1. Хронический миеломоноцитарный лейкоз
2. Атипическии хронический миелоидный лейкоз
3. Ювенильный миеломоноцитарный лейкоз.
В МКБ-10 ХМПЗ рассматривается в группе опухолевых заболеваний:
D45 - Полицитемия истинная;
D47.3 - Эссенциальная (геморрагическая) тромбоцитемия;
С92.1 - Хронический миелоидный лейкоз. Идиопатический миелофиброз.
ХРОНИЧЕСКИЙ МИЕЛОЛЕЙКОЗ
Эпидемиология.
На долю ХМЛ приходится 15-20% всех случаев лейкозов у взрослых и 5% - у детей.
Заболеваемость ХМЛ составляет 15 новых случаев на 1 млн населения в год. Заболевание встречается преимущественно у лиц 30-70 лет, пик заболеваемости - 30-50 лет.
Мужчины и женщины страдают ХМЛ одинаково часто.
Этиология
неизвестна, как и для всех опухолей.
К возможным этиологическим факторам относят малые дозы ионизирующего излучения, ряд химических веществ.
Патогенез.
Пусковым моментом в развитии ХМЛ является соматическая мутация плюрипотентной гемопоэтической стволовой клетки крови. Основу мутации составляет перекрестная транслокация хромосомного материала между 9-й и 22-й хромосомами с образованием Ph-хромосомы и химерного онкогена bcr/abl на 22 хромосоме.
В отдельных случаях (частота их не превышает 5%) при стандартном цитогенетическом исследовании не удается обнаружить Ph-хромосому, в то время как молекулярно-генетическое исследование выявляет наличие онкогена bcr/abl.
Продуктом данного химерного гена при ХМЛ является белок р-210, являющийся тирозинкиназой с повышенной активностью, в результате чего нарушается нормальное функционирования клетки н ее злокачественная трансформация, бесконтрольная пролиферация гемопоэтических клеток.
В течении ХМЛ выделяют три фазы:
Хроническая (развернутая) - характеризуется пролиферацией клеток миелоидного ростка (гранулоцитарного, мегакарноцитарного) с сохраненной дифференцировкой клеток.
Стадия акселерации - характеризуется развитием резистентности к проводимой терапии и поя&чением нового клона злокачественных клеток с блоком дифференцировки на уровне бластных клеток.
В основе пояаления нового клона лежат вторичные мутации в опухолевых клетках.
Нарушение созревания приводит к увеличению в костном мозге и периферической крови количества незрелых клеток - бластов и промиелоцитов, бластный криз - характеризуется преобладанием клона с блоком дифференцировки над клоном клеток bcr/abl.
Костный мозг представлен большим количеством бластных клеток (эти клетки могут нести на своей цитоплазматической мембране маркеры, указывающие на их принадлежность как к миелоидному, так и к лимфоидному ростку).
Клиническая картина.
Хроническая (развернутая) стадия ХМЛ (длительность в среднем 3-5 лет).
Начало заболевания протекает бессимптомно у 30-50% пациентов, диагноз выявляется случайно при плановом обследовании.
Жалобы на слабость, потливость, субфебрильную температуру, боли в левом подреберье появляются лишь при развернутой картине заболевания. При высоком содержании лейкоцитов в периферической крови (несколько сотен тысяч в одном микролитре) могут развиваться лейкоцитарные стазы, проявляющиеся нарушением кровообращения, в первую очередь в головном мозге.
Повышенный распад клеток может приводить к увеличению содержания мочевой кислоты и появлению раздражения кожи и кожного зуда.
Гемограмма: лейкоцитоз за счет появления в периферической крови наряду с сегменто-ядерными лейкоцитами незрелых нейтрофилов (палочкоядерных, метамиелоцитов, миелоцитов, единичных промиелоцитов и бластных клеток).
Часто отмечается одновременное увеличение количества базофилов и эозинофилов - «базофильно-эозинофильная ассоциация».
Количество эритроцитов и НЬ в большинстве случаев находится в пределах нормы или несколько выше нее.
Количество тромбоцитов нормальное или повышенное. Все клетки крови имеют Ph-хромосому и ген bcr/abl.
Фаза акселерации (6-8 мес): появляются признаки прогрессирования лейкоза: лихорадка, боли в костях, нарастающая спленомегалия, у 25% больных - увеличение лимфатических узлов.
Гемограмма: лейкоцитоз (50-500)х10*9/л. Количество бластных клеток в периферической крови или костном мозге от 10 до 19% (по данным некоторых авторов - до 29%), количество бластов и промиелоцитов более 30%, характерны базофилия более 20%, нормохромная или гиперхромная анемия, персистирующий тромбоцитоз или тромбоцитопения. не связанная с терапией.
Появляются дополнительные хромосомные мутации (дополнительная Ph-хромосома, трисомия 8, изохромосома 17 и др.).
Бластный криз (средняя продолжительность фазы 3-6 мес): анемия, тромбоцитопения, признаки экстрамедулярных очагов кроветворения. Нарастают проявления геморрагического диатеза петехиально-пятнистого типа, связанного с тромбоцитопенией.
Характерны лихорадка, упорные боли в костях, быстропрогрессирующее истощение, быстрое увеличение селезенки и печени.
Гемограмма и миелограмма: количество бластов в костном мозге и периферической крови более 30%.
Диагностика. Морфологическое исследование крови и костного мозга подтверждает наличие миелопролиферативного процесса.
Диагноз ХМЛ подтверждается цитогенетическим исследованием, выявляющим наличие филадельфийской хромосомы и гена bcr/abl.
Разрешающая способность стандартного цитогенетического исследования - 5%, метода флюоресцентной гибридизации in situ (FISH) - 1 лейкемическая клетка на 200-500 нормальных.
Полимеразная цепная реакция используется как для диагностики, так и для мониторинга остаточной минимальной болезни.
Дифференциальная диагностика.
1. С лейкемоидными реакциями по нейтрофильному типу (нейтрофилы более 7,5x10*9/л - острые и хронические инфекции, неинфекционные хронические заболевания, ацидозы различной природы, на фоне терапии кортикостероидами, хронические гемолитические анемии).
2. Другие ХМПЗ и МПЗ/МДЗ.
3. С острыми лейкозами (в стадии бластного криза).
Критерием диагностики является наличие или отсутствие специфического для ХМЛ маркера Ph-хромосомы и bcr/abl.
Лечение. Несмотря на появление новых эффективных препаратов, таких как иматиниб, дазатиниб и нилотиниб, аллогенная трансплантация ГСК у детей и молодых больных (моложе 50 лет) по-прежнему является терапией выбора и позволяет излечить определенную группу больных.
Показатель выздоровления в группе больных с родственной аллогенной трансплантацией составляет 60%, с неродственной трансплантацией - около 50%.
При наличии у пациента потенциальных доноров необходимо решить вопрос о возможности аллогенной трансплантации, определяя уровень риска от трансплантации.
Наилучшие результаты показаны при ТГСК в хронической фазе, в первые 2 года после постановки диагноза.
Учитывая значительное снижение летальности при лечении гливеком (иматинибом), он может быть рекомендован всем больным в качестве первой линии терапии.
В хронической фазе доза гливека - 400 мг/день ежедневно, в фазе акселерации и бластного криза - 600-800 мг/день.
Гливек - ингибитор тирозинкиназы, механизм его действия заключается в блокировании активности белка р-210-bcr/abl-тирозинкиназы, играющей ключевую роль в патогенезе ХМЛ.
При назначении гливека в качестве первой линии терапии частота полных цитогенетических ответов через 12 мес лечения составляет 75-95%, в фазе акселерации - 24-17%, в фазе бластного криза - 16-7%.
Гидроксимочевина (гидреа, литалир) может назначаться в качестве первой линии терапии практически у всех больных для уменьшения массы опухоли на период обследования и решения вопроса о дальнейшей тактике лечения.
Доза гидреа определяется с учетом количества лейкоцитов и веса больного. При лейкоцитозе более 100х10*9/л - 50 мг/кг/день, в дальнейшем при снижении количества лейкоцитов дозу уменьшают: при лейкоцитозе (40-100)х10*9/л - 40 мг/кг/день, (20-40)х10*9/л - 30 мг/кг/день, (5-20)х10*9/л - 20 мг/кг/день.
Реаферон-а (Интрон А, Роферон А, Реаферон).
Применение реаферона позволяет увеличить сроки выживаемости по сравнению с химиотерапией (гидреа, бусульфан).
Оптимальная доза 5 млн/м2/день.
Для группы низкого риска 10-летняя выживаемость больных с полным цитогенетическим ответом составляет 100%, с большим цитогенетическим ответом - 76-78%, для остальных - 45-48%.
Бусульфан - в связи с появлением более эффективных для терапии ХМЛ препаратов, применение бусульфана в настоящее время ограничено. Необходимо отметить, что применение бусульфана в качестве первой линии терапии значительно ухудшает результаты трансплантации костного мозга.
Для терапии резистентных к гливеку пациентов в настоящее время используются и проходят стадию клинических исследований антитирозинкиназные препараты нового поколения дазатиниб и нилотиниб, по своей эффективности превышающие гливек.
Критерии гематологической ремиссии (оценивается по количеству лейкоцитов в периферической крови и выраженности спленомегалии): полная - лейкоциты <9х10*9/л, нормализация формулы, отсутствие спленомегалии; частичная - лейкоциты <20х10*9/л, спленомегалия персистирует; отсутствие (ремиссии) - лейкоциты >20х10*9/л, стойкая спленомегалия.
Критерии цитогенетического ответа (определяется по проценту выявляемых Ph-позитивных клеток в костном мозге): полный - Ph-позитивные клетки отсутствуют; большой - Ph-позитивные клетки <35%; малый - Ph-позитивные клетки 35-95%; отсутствие - Ph-позитивные клетки >95%.
Прогноз.
Средняя продолжительность жизни пациентов в хронической фазе на фоне стандартной терапии составляет 5-7 лет и зависит от чувствительности к реаферону.
Трансплантация костного мозга позволяет излечить 50-60% больных, эффективность транслантации зависит от фазы заболевания.
Отдаленных результатов на терапии гливеком пока нет.
Профилактика. Эффективной профилактики ХМЛ, как и других неопластических состояний, не существует.
Миелолейкоз не является самостоятельным заболеванием, а обозначает состояние, характеризуемое повышенным и неконтролируемым ростом клеток миелоидного ростка в красном костном мозге и их накоплением в кровеносном русле.
В народе лейкоз еще называют раком крови, но термин не является корректным. Нозологически принято выделять два заболевания, связанных с этим состоянием – хронический (ХМЛ) и острый миелоидный лейкоз (ОМЛ).
При ОМЛ происходит массивное деление клеток-предшественниц миелопоэза (бластов), которые не могут дифференцироваться в зрелые. Согласно статистическим данным ВОЗ, ОМЛ составляет около 80% от всех других видов лейкозов. По данным эпиднадзора, чаще всего заболевание поражает пациентов до 15 и после 60 лет. В гендерном соотношении у женщин ОМЛ встречается реже.
В отличие от ОМЛ, при ХМЛ злокачественные клетки сохраняют способность к дифференцировке до зрелых форм. Около 15% от всех случаев заболевания лейкозом приходится на ХМЛ. Ежегодная заболеваемость составляет примерно 1,6 на 100 000 населения. Чаще всего болезнь поражает пациентов возрастной группы 20-50 лет. В гендерном соотношении мужчины болеют чаще женщин, примерно 1,5:1.
Классификация
Помимо классической МКБ, существует несколько классификаций, позволяющих получить точную характеристику патологического процесса. Для острого миелоидного лейкоза наибольшую актуальность имеет Французско-Американско-Британская (ФАБ) классификация, основанная на типе и зрелости клеток, из которых развивается лейкемия.
По гематологической классификации хронический миелоидный лейкоз насчитывает около 5 основных подтипов.
Согласно международной классификации болезней 10-го пересмотра (МКБ-10), каждому подтипу заболевания должен быть присвоен специфический код:
C92.0 – Острый миелоидный лейкоз.
C92.1 – Хроническая миелобластная лейкемия.
C92.2 – Атипичный хронический миелоидный лейкоз.
C92.4 – Острый промиелоцитарный лейкоз.
C92.5 – Острый миеломоноцитарный лейкоз.
C92.7 – Другая миелобластная лейкемия.
C92.9 – Миелобластная лейкемия неуточненная.
C93.1 – Хронический миеломоноцитарный лейкоз.
Причины и факторы риска развития ОМЛ
Острый миелолейкоз обусловлен повреждением ДНК развивающихся клеток миелоидного ростка костного мозга, что в дальнейшем провоцирует аномальное производство компонентов крови. При ОМЛ костный мозг синтезирует незрелые клетки, называемые миелобластами. Эти аномальные клетки не могут функционировать должным образом и при обильном делении и росте начинают вытеснять здоровые элементы костного мозга.
В большинстве случаев неясно, что вызывает мутацию ДНК, но было найдено несколько факторов, обуславливающих развитие ОМЛ, включая антецедентные гематологические расстройства, наследственные причины, воздействие окружающей среды и влияние лекарственных препаратов. Тем не менее большинство пациентов с впервые возникшим ОМЛ не имеют идентифицируемой причины развития заболевания.
Антецедентные гематологические расстройства. Наиболее распространенной причиной развития считается миелодиспластический синдром (МДС). Это заболевание костного мозга неизвестной этиологии, которое чаще всего встречается у пожилых пациентов и проявляется прогрессирующей цитопенией, развивающейся в течение нескольких месяцев или лет. Существуют также градации риска у больных с этим синдромом. Например, при рефрактерной анемии с кольчатыми сидеробластами риск заболеть ОМЛ значительно ниже, чем у пациентов с МДС с повышенным количеством бластных клеток.
Врожденные нарушения. К врожденным заболеваниям, предрасполагающим пациентов к развитию ОМЛ, относятся: синдром Блума, синдром Дауна, врожденная нейтропения, анемия Фанкони и нейрофиброматоз. Обычно у этих пациентов острый миелолейкоз развивается с детства, но может появляться и в более зрелом возрасте.
В ходе клинических исследований было отмечено, что риск распространения ОМЛ значительно повышается при регулярном контакте с бензолом. Этот химикат используется в качестве растворителя в разных отраслях промышленности (химические и нефтеперерабатывающие заводы, а также на производстве каучука и обуви). Бензол присутствует в клее, чистящих средствах, красках и сигаретном дыме. Воздействие формальдегида тоже связано с ОМЛ, но точное влияние пока неизвестно.

Химиотерапия. У пациентов, ранее перенесших химиотерапию, чаще появляется ОМЛ. Некоторые препараты имеют тесную связь с развитием вторичных лейкозов («Мехлорэтамин», «Прокарбазин», «Хлорамбуцил», «Мелфалан», «Этопозид», «Тенипозид» и «Циклофосфамид»).
Риск возрастает, если одновременно с приемом этих химиопрепаратов пациенту проводят лучевую терапию. Вторичные лейкозы наблюдаются примерно через 10 лет после лечения болезни Ходжкина, неходжкинской лимфомы или детской острой лимфоцитарной лейкемии. Вторичные лейкозы могут также возникать после лечения рака молочной железы, яичников или других видов злокачественных новообразований.
Воздействие радиации. Влияние высокого уровня облучения является известным фактором риска ОМЛ, а также острой лимфобластной лейкемии. Это было впервые отмечено среди выживших японцев после ядерной бомбардировки Хиросимы и Нагасаки. В течение 6-8 лет после трагических событий у многих японцев были обнаружены признаки острого миелолейкоза.
Неблагоприятное радиационное воздействие можно наблюдать во время лучевой терапии при лечении рака, а также при некоторых видах диагностических исследований (рентгенография, рентгеноскопия, компьютерная томография).
Причины неизвестны, но было отмечено, что мужчины страдают от ОМЛ чаще женщин. Также заболевание более свойственно лицам европеоидной расы. К недоказанным факторам риска относятся проживание в области повышенного электромагнитного излучения, воздействие пестицидов, отбеливателей и краски для волос.
Причины и факторы риска развития ХМЛ
У здорового человека клетки организма содержат в своем ядре 23 пары хромосом. У людей, страдающих от ХМЛ, в клетках костного мозга происходит нарушение строения хромосом, которое заключается в перемещении участка с 22-й хромосомы на 9-ю. Сверхкороткая 22-я хромосома, называемая также филадельфийской (в честь города, где была впервые обнаружена), присутствует в крови 90% людей, страдающих от ХМЛ.
На фоне этих хромосомных изменений формируются новые гены, которые начинают чрезмерную продукцию фермента – тирозинкиназы. В дальнейшем большое количество тирозинкиназы ведет к аномальному делению клеток костного мозга, что способствует развитию хронического миелолейкоза. Аномальные белые кровяные тельца не развиваются и не умирают, как в норме, но при этом делятся в огромном количестве, вытесняют здоровые ростки крови и повреждают костный мозг.
До сих пор так и не выяснены точные причины появления ОМЛ. Сейчас принято считать, что острый миелолейкоз развивается на фоне накопления мутаций в клетках-предшественницах миелопоэза. За исключением некоторых особенностей, факторы, повышающие риск развития ХМЛ, аналогичны ОМЛ.
Ослабленный иммунитет. Клинические исследования показали, что люди, страдающие от иммунодепрессии, например при СПИДе, в 3 раза чаще болеют от ХМЛ, сравнительно с популяцией в целом. Также было отмечено неблагоприятное влияние цитостатических препаратов у людей, вынужденных их принимать после трансплантации органов. В этом случае риск повышается в 2 раза.
Причины до конца не выяснены, но после статистического анализа оказалось, что пациенты с воспалительными заболеваниями кишечника, такими как язвенный колит или болезнь Крона, имеют более высокие шансы заболеть ХМЛ, по сравнению с населением в целом.

Пестициды. В ряде исследований были доказательства того, что мужчины, ежедневно контактирующие с пестицидами (фермеры, сельскохозяйственные рабочие), имеют повышенный риск заболеть хроническим миелолейкозом. Если сравнивать с популяцией в целом, то риск повышается примерно на 40%.
Пол, возраст и другие факторы риска. Так же, как и при ОМЛ, для ХМЛ более свойственно поражать мужчин-европейцев. Было проведено 4 исследования, в которых отмечалось неблагоприятное влияние ожирения. Лишний вес повышает вероятность заболеть примерно на 25%.
Симптомы
Большинство клинических проявлений и признаков миелолейкоза как для острого, так и для хронического связано с вытеснением здоровых ростков костного мозга аномальными клетками. По этой причине в течении заболеваний выделяют 4 главных синдрома:
- Анемический. Снижение количества эритроцитов вызывает усталость, повышенное сердцебиение, бледность и одышку.
- Иммунодефицитный. Отсутствие нормального производства лейкоцитов делает больных более восприимчивыми к инфекции, поскольку у аномальных клеток нет механизмов, способствующих полноценному иммунному ответу.
- Интоксикационный. Ранние признаки миелолейкоза часто неспецифичны и могут быть похожими на симптомы гриппа или других простудных заболеваний. К общим симптомам относятся: повышение температуры, усталость, снижение веса, ухудшение аппетита, одышка, анемия, петехии (пятна на коже, вызванные кровотечением), боли в костях и суставах.
- Геморрагический. Уменьшение синтеза тромбоцитов приводит к невыраженным кровоподтекам или кровотечениями при небольшом травмировании.
Кроме того, при ХМЛ в более 50% случаев наблюдается увеличение селезенки. Она может достигать настолько крупных размеров, что начинает сдавливать органы брюшной полости. Увеличение селезенки иногда сопутствует ОМЛ, но, как правило, процесс этот медленный и безболезненный.
Вследствие лейкоцитарной инфильтрации у некоторых пациентов возникает отечность десен. В редких случаях первичным симптомом ОМЛ является формирование за пределами костного мозга плотной лейкемической массы или опухоли (хлоромы). Очень редко при ОМЛ наблюдается увеличение лимфатических узлов и паранеопластическое воспаление кожи.
Стадии
Разделение течения хронического лимфолейкоза по фазам позволяет докторам грамотнее планировать лечение и прогнозировать исход заболевания.
| Хроническая фаза | Кровь и костный мозг содержат менее 10% бластных клеток. Фаза может протекать в течение нескольких лет, но без адекватного лечения заболевание будет прогрессировать и переходить на следующие стадии развития. Примерно у 90% пациентов ХМЛ диагностируется в хроническую фазу. Могут присутствовать клинические проявления. Они, как правило, выражаются в виде общей слабости и небольшой потери веса, живот может увеличиваться за счет спленомегалии. |
| Фаза акселерации (ускорения) | Единого определения для этой фазы еще не разработано, но в качестве основного критерия перехода принято считать повышение количества бластов от 10 до 19% или более 20% базофилов в периферической крови. Базофилы иногда содержат в себе цитогенетические изменения в дополнение к филадельфийской хромосоме. |
| Бластный криз | По своему течению напоминает острый миелолейкоз. В этой фазе число бластов, содержащих дополнительные генетические изменения, повышается до 20 и более процентов. В 25% случаев бласты могут выглядеть как незрелые клетки при остром лимфолейкозе или остром миелоидном лейкозе. Клинические проявления в этой фазе выражаются в виде лихорадки, увеличения селезенки и потери веса. |
До сих пор не разработаны стандарты для определения стадийности острого миелолейкоза, но принято выделять 3 ключевых фазы, основанных на общем течении заболевания.
| Впервые выявленный ОМЛ | Фаза соответствует впервые диагностированному лейкозу, который до этого целенаправленно не лечился. Возможно, что ранее пациенту назначались препараты от симптомов заболевания (лихорадка, кровоточивость), но не для подавления роста аномальных клеток. На этом этапе течения обнаруживается до 20% бластных клеток. |
| Ремиссия | Фаза означает, что больному было проведено соответствующее лечение, на фоне которого нормализовался анализ крови. Основным критерием ремиссии является наличие менее 5% бластных клеток в аспирате и их отсутствие в периферической крови и спинномозговой жидкости. |
| Рецидив | Клинические проявления и патологические изменения в периферической крови и аспирате вернулись после проведенного лечения. |
Наиболее встречаемые виды миелолейкоза
Около 25% от всех случаев ОМЛ приходится на острый миелобластный лейкоз с созреванием (М2). Подтип характеризуется перемещением части 8-й хромосомы на 21-ю. По обеим сторонам сращивания формируется новый набор ДНК из фрагментов, которые ранее кодировали белки RUNX1 и ETO. Потом эти две последовательности соединяются и начинают кодировать один большой белок под названием М2 AML, который и позволяет клетке беспрепятственно делиться.
Чаще всего при ХМЛ встречается хронический гранулоцитарный лейкоз. Т. е. какой-либо патологический фактор, провоцирующий изменения в хромосомном наборе, воздействует на бластные клетки, из которых потом формируются гранулоциты. Такая форма ХМЛ встречается примерно в 95% случаев.
Диагностика
Для подтверждения диагноза лейкоза может быть назначено несколько исследований. Диагностика также позволяет определить тип заболевания и на основании полученных данных подобрать наилучший метод лечения. Основу диагностического процесса при подтверждении диагноза острого или хронического миелоидного лейкоза составляют лабораторные методы исследования.
Общий анализ крови (ОАК). У большинства пациентов предварительный диагноз «миелолейкоз» выставляется после ОАК. Суть теста заключается в подсчете форменных элементов крови (эритроциты, лейкоциты, тромбоциты). ОАК часто проводится в рамках регулярного медицинского осмотра. У людей, страдающих от ХМЛ, будет выраженное повышение уровня лейкоцитов (как правило, за счет гранулоцитов), сочетающееся с тромбоцитозом и базофилией. Кроме того, в формуле крови наблюдаются элементы незрелого лейкопоэза. При угнетении других ростков костного мозга у больных снижается количество эритроцитов. За счет повышения общего числа лейкоцитов лейкоз еще иногда называют белокровием.

Аспирация и биопсия. Для определения миелолейкоза никаких специфических онкомаркеров не найдено, поэтому в большинстве случаев они диагностируются комбинацией биопсии и аспирации. Это единственный верный способ подтвердить диагноз. Аспирация – это процедура, позволяющая удалить тонкой иглой жидкую часть костного мозга, а биопсия – взять образец твердой. Эти 2 процедуры очень схожи, и чтобы получить более точные сведения о состоянии костного мозга, часто выполняются одновременно.
Типичным местом для аспирации и биопсии является подвздошный гребень тазовой кости. После забора биологического материала специалист в области патанатомии проводит детальное исследование полученных образцов. Одним из главных критериев, указывающих на ОМЛ у пациента, является наличие более 20% бластов в крови и аспирате.
Анализ заключается в тестировании лейкемических клеток на содержание определенных генов, белков и других факторов, указывающих на их злокачественность. На основании этого исследования в дальнейшем может разрабатываться индивидуализированная таргетная терапия.

Генетическое исследование. Позволяет определить генотип ОМЛ и подобрать оптимальный вариант лечения для больного. Кроме того, результаты тестирования могут использоваться в дальнейшем для мониторинга лечебного процесса.
Цитогенетическое исследование. Разновидность генетического тестирования, которое используется для анализа клеточных хромосом. Иногда это исследование удается провести на клетках периферической крови, но для установки точного диагноза необходимы образцы ткани, полученные из костного мозга.
После начала лечения ХМЛ цитогенетическое и/или молекулярное исследование назначается повторно на другом образце костного мозга, чтобы заново подсчитать количество клеток, содержащих филадельфийскую хромосому и оценить эффективность химиотерапии.
Для большинства пациентов наличие филадельфийской хромосомы и гибридного гена BCR-ABL являются основным маркером, указывающим на наличие ХМЛ. У небольшого числа больных филадельфийская хромосома не обнаруживается с помощью обычных тестов, даже несмотря на наличие гибридного гена BCR-ABL и увеличение количества клеток крови. Однако тактика лечения в этом случае будет такой же, как и у пациентов с обнаруживаемой филадельфийской хромосомой.
Визуализирующие методы исследования. Назначаются, чтобы оценить влияние лейкоза на другие части тела. Например, компьютерная томография и ультразвуковое исследование иногда используется для просмотра и измерения размера селезенки у пациентов с лейкозом.
Как быстро развивается?
Специфических методик, позволяющих предугадать продолжительность хронической фазы и наступление бластного криза при ХМЛ, разработано не было. Однако принято считать неблагоприятными факторами резкое повышение уровня лейкоцитов, гепатоспленомегалию, увеличение процентного соотношения бластов в красном костном мозге. То же касается и ОМЛ.
Особенности течения и лечения у особых категорий пациентов
Течение заболевания в зависимости от возраста и пола не сильно отличается. Единственная особенность, которую нужно учитывать, это вес и возраст пациентов, поскольку эти характеристики влияют на назначение дозировки препаратов.
Беременность. Во время беременности диагноз «миелобластный лейкоз» ставится очень редко, примерно 1 на 300 000 случаев. При этом если не начать своевременное лечение, то существует высокая вероятность развития самопроизвольного аборта. Кроме того, повышенный уровень бластных клеток в крови может стать причиной задержки внутриутробного развития, спровоцировать преждевременные роды или привести к внутриутробной гибели плода.
Несмотря на наличие гематоплацентарного барьера, защищающего плод от воздействия химиопрепаратов, на ранних сроках может быть рекомендовано прерывание беременности. Если диагноз был выставлен на 2-3-м триместре, то, как правило, остаток беременности доводят под прикрытием химиотерапии. Кроме того, на период прохождения курсов химиотерапии от кормления грудью необходимо отказаться.
Лечение
При лечении миелоидного лейкоза для создания оптимальной терапевтической тактики необходима кооперация нескольких специалистов. Особенно важно, чтобы пациент был под наблюдением онколога и/или гематолога.
Варианты лечения зависят от нескольких факторов, включая фазу заболевания, предполагаемые побочные эффекты, предпочтения больного и общее состояние организма.
Таргетная терапия. Это вид лечения, который направленно воздействует на гены злокачественных клеток, их белки и тканевую среду, которая способствует росту и выживанию лейкоза. Таргетная терапия блокирует рост и распространение злокачественных клеток и одновременно с этим ограничивает повреждение здоровых тканей.
Назначение таргетных препаратов при ОМЛ напрямую зависит от специфичности мутаций, возникших в злокачественных клетках. Например, «Мидостаурин» (Rydapt) показан пациентам с мутацией гена FLT3 (25-30% случаев). «Энасидениб» (IDHIFA) рекомендован для людей с рецидивирующим или рефрактерным ОМЛ с мутацией IDH2.
При ХМЛ мишенью для действующих веществ является фермент тирозинкиназа BCR-ABL. Применяется 5 основных препаратов, называемых ингибиторами тирозинкиназы (ИТК): «Иматиниб» (Gleevec), «Дазатиниб» (Sprycel), «Нилотиниб» (Tasigna), «Босутиниб» (Bosulif) и «Понтиниб» (Iclusig). Все 5 препаратов могут остановить работу фермента BCR-ABL, что заставляет клетки ХМЛ быстро погибать.
Важно отметить, что на период приема ИТК мужчины и женщины должны избегать зачатия ребенка. В противном случае существует высокий риск самопроизвольного аборта, внутриутробной гибели плода или рождения ребенка с тяжелыми пороками развития. Кроме того, в качестве побочного эффекта на фоне терапии ХМЛ у пациентов может развиваться идиопатический миелофиброз.
Химиотерапия. Препараты из этой группы назначают для уничтожения злокачественных клеток путем подавления их способности к росту и делению. Форма введения лекарственных препаратов может быть в виде внутривенной, подкожной инъекции или в виде приема таблеток. Режим химиотерапии обычно состоит из определенного количества циклов, назначаемых в течение заданного периода времени. Пациент может принимать 1 препарат или одновременно несколько.
Это основной метод лечения ОМЛ. Ввиду частого развития осложнений лечебный процесс протекает довольно тяжело, поэтому курсы химиотерапии должны проходить на базе специализированных стационаров. В лечении пациентов принято выделять 4 фазы:
- Индукция ремиссии.
- Закрепление.
- Интенсификация.
- Поддерживающая терапия (2-5 лет).
Чаще всего используется комбинация «Цитарабина» (Cytosar-U) и антрациклиновый препарат по типу «Даунорубицина» (Cerubidine) или «Идарубицина» (идамицин). Некоторые пожилые люди не могут принимать эти препараты, и вместо них можно использовать «Децитабин» (Dacogen), «Азацитидин» (Vidaza) и/или низкие дозы «Цитарабина».
Как правило, для достижения ремиссии необходимо 2-5 курсов химиотерапии, после этого пациент переходит в фазу закрепления, и ему назначают еще несколько процедур. Поддерживающую терапию начинают примерно через неделю после окончания периода закрепления. При соблюдении современных протоколов стойкой ремиссии удается добиться у 60%, а выздоровления – у 30% пациентов.

Как правило, при ХМЛ назначают препараты гидроксимочевины (Droxia, Hydrea), которые хорошо снижают количество лейкоцитов. Химиотерапия позволяет вернуть нормальные показатели крови в течение нескольких дней или недель и при этом уменьшить размер селезенки. Однако препараты гидроксимочевины не уменьшают содержание клеток с филадельфийской хромосомой и не обладают столь выраженным эффектом в фазе бластного криза. Несмотря на то, что гидроксимочевина имеет довольно мало побочных эффектов, большинству пациентов с впервые диагностированным ХМЛ рекомендован прием «Иматиниба» или другого ИТК. Это означает, что пациенты не нуждаются в гидроксимочевине или ее используют только в течение короткого периода.
Трансплантация стволовых клеток/костного мозга. Это медицинская манипуляция, при которой пораженный костный мозг пациента заменяется кроветворными стволовыми клетками от здорового донора. Метод считается наиболее эффективным способом лечения обоих видов лейкоза. Существует 2 типа пересадки стволовых клеток:
- аллогенный – трансплантация от совместимого донора (как правило, родственник);
- аутологичный – пересадка собственного костного мозга.
На успешность трансплантации влияет фаза заболевания, результаты предыдущего лечения, возраст пациента и общее состояние. Хотя трансплантация является единственным методом, способным гарантировать полное выздоровление при ХМЛ, в связи с высоким риском развития побочных эффектов используется он реже, чем ИТК.

Иммунотерапия. Метод повышает естественные защитные механизмы организма для активации их на борьбу с миелолейкозом. Иммунотерапия предусматривает применение препаратов на основе иммунокомпонентов, изготовленных в лабораторных или натуральных условиях. «Интерферон» (Alferon, Infergen, Intron A, Roferon-A) – это эффективная группа лекарственных средств, которая может уменьшить количество лейкоцитов, а в некоторых случаях даже сократить число клеток, содержащих филадельфийскую хромосому.
До того, как стал доступен «Иматиниб», интерфероновая терапия была основным способом лечения ХМЛ в хронической фазе. Сейчас «Интерферон» не рекомендуется в качестве препарата первой линии, поскольку ряд исследований показал, что ИТК лучше действуют и вызывают меньше побочных эффектов. При этом, в отличие от ИТК, «Интерферон» безопасен для приема во время беременности.
Новые методы лечения. Большинство крупных гематологических и онкологических центров активно участвует в клинических испытаниях, направленных на увеличение случаев успешного выздоровления от миелолейкоза. При консультации с врачом необходимо уточнять возможность поучаствовать в исследовательских проектах для получения экспериментального лечения.
К перспективным методикам, проходящим сейчас испытания, относятся:
- комбинации «Иматиниба» с другими препаратами;
- разработки новых схем применения ИТК;
- создание вакцин против BCR-ABL;
- разработки новых методов трансплантации стволовых клеток, направленных на уменьшение побочных эффектов.

Народное лечение. Миелоидные лейкозы – очень тяжелые заболевания, характеризуемые высокой летальностью и большими сложностями в лечении. По этой причине применение народных средств будет малоэффективно или даже вредно для пациента. Больные при желании могут принимать отвары, изготовленные на тыкве, чернике или березовых почках, но только в дополнение к основному лечению.
Реабилитация
Специфической реабилитационной программы протоколами не предусмотрено, но для улучшения самочувствия пациента могут быть рекомендованы курсы физиотерапии, лечебные ванны, окситерапия, психологическая поддержка и сбалансированное питание. Важно, чтобы пациент во время реабилитационного периода находился под наблюдением специалиста, который бы понимал состояние больного и умел устранять побочные эффекты от терапии.
Рецидив
В большинстве случаев у больных с острым миелолейкозом после химиотерапии развивается рецидив. В таких случаях рекомендуется проведение аутологичной трансплантации стволовых клеток. Ряд гематологических центров, придерживающихся этой тактики лечения во второй ремиссии или в начале первого рецидива, добиваются выздоровления пациентов в 25-50% случаев.
Столь высоких результатов удалось достигнуть потому, что многие пациенты во время первой ремиссии сохраняли свои стволовые клетки, после чего проходила успешная трансплантация. Сбор стволовых клеток после рецидива не так эффективен, поскольку менее половины пациентов, получающих химиотерапию, достигнут второй ремиссии. Самым оптимальным выходом для пациентов, не имеющих ранее сохраненные стволовые клетки, является аллогенная трансплантация.
Если у пациента нет возможности провести пересадку стволовых клеток, то в таких случаях основной лечебной тактикой будет назначение высокодозной химиотерапии.
Резистентное течение
Большинство пациентов достигают ремиссии (отсутствие признаков и симптомов) после первоначального лечения ОМЛ. Но у некоторых больных сохраняются небольшие участки мутировавших клеток в организме даже после полного курса химиотерапии. Со временем число поврежденных клеток будет увеличиваться до тех пор, пока их не обнаружат в анализах или пока не вернутся симптомы. Это состояние называется резистентным лейкозом.
После окончания лечения врач должен предоставить пациенту персональную информацию о возможном риске развития резистентного миелолейкоза.
Осложнения
У миелолейкозов существует огромное количество осложнений, развивающихся как на фоне течения основного заболевания, так и вследствие приема химиопрепаратов. Однако наибольшую обеспокоенность докторов, ввиду увеличения риска смерти и снижения качества жизни, вызывают следующие три:
- Из-за патологического повышения количества незрелых бластных клеток вытесняются нормальные ростки крови, что приводит к нарушению иммунных механизмов организма.

- Кровотечения. На фоне патологических изменений со стороны свертывающей системы крови люди с ОМЛ более подвержены внезапному внутреннему кровотечению.
- Бесплодие. Многие препараты, используемые в лечении ОМЛ, в качестве побочного действия вызывают стерильность. Как правило, оно временное, но в некоторых случаях может носить и постоянный характер.
Прогноз (продолжительность жизни)
При ОМЛ прогноз определяется типом клеток, участвующих в патологическом процессе, возрастом пациента и адекватностью проведенного лечения. Стандартные современные терапевтические методики повышают выживаемость у взрослых пациентов (до 60 лет), но у больных старшего возраста этот показатель намного ниже.
Продолжительность жизни пациентов, страдающих от ХМЛ, не превышает 3,5 лет с момента постановки диагноза. Особую опасность для жизни представляет фаза бластного криза. На нее приходится 85% случаев от всех смертей при ХМЛ. Своевременное и соответствующее лечение позволяет пациенту увеличить выживаемость в среднем на 5-6 лет с момента выявления заболевания.
Диета
Пациентам, страдающим от заболеваний крови, назначают стол № 11. Акцент в питании необходимо делать на мясо, куриные яйца, молоко, сыр и кефир. Также для восполнения потери витаминов необходимо регулярное употребление овощей и фруктов. Общая суточная калорийность должна достигать не менее 4500 ккал.

Профилактика
Специфической профилактики миелолейкоза не существует. Можно лишь посоветовать людям, входящим в группу риска, исключить контакт с бензолом, пестицидами и радиоактивными элементами. Одна из целей последующей профилактики после лечения – это регулярная проверка на предмет отсутствия рецидива. Поэтому рекомендуется ежегодно проходить профилактический осмотр, обязательно включающий в себя общий анализ крови.
Лечение миелолейкоза в Израиле
Согласно статистике о лечении острого миелолейкоза в Израиле, в 90% случаев пациенты достигают стабильной ремиссии, и более половины из них заканчивается полным выздоровлением.
В израильских клиниках терапия гематологических заболеваний основывается на передовых медицинских технологиях, огромном практическом опыте специалистов и современных протоколах, позволяющих увеличить выживаемость больных.
Анализ на миелоидную лейкемию проводится в гематологических департаментах клиник или в специализированных медицинских центрах. Диагностика включает в себя следующее:
- Начальный осмотр пациента и сбор информации об истории заболевания, динамике его развития и симптомах.
- Лабораторные методы исследования, включающие в себя гемограмму и биохимический анализ крови. Также проводится цитогенетическое тестирование, позволяющее выявить генетические изменения и микроскопически оценить состояние хромосом в клетках крови, костного мозга и лимфатических узлов.
- Люмбальная пункция подразумевает забор образцов костного мозга и помогает выявить наличие аномальных клеток. Как правило, забор производится из поясничной области под местной анестезией с помощью специальной пункционной иглы.
- Биопсия костного мозга является основным методом диагностики лейкоза. Он подтверждает диагноз и определяет тип заболевания. Врач проводит забор ткани под местной анестезией, или при желании пациента могут быть использованы внутривенные седативные средства.
- Ультрасонография указывает на увеличенные лимфоузлы в брюшной области, а также позволяет оценить структуру и размеры печени, селезенки и почек.
Помимо этого диагностического стандарта, доктор может назначить дополнительные методы исследования, а также направить на консультацию к другим специалистам.
Среди современных методик лечения в Израиле применяются следующие:
- Химиотерапия, направленная на подавление роста и деления злокачественных клеток. Методика основывается на принципах повышения эффективности и снижения риска побочных эффектов.
- Метод моноклональной терапии, основанный на применении особых антител, которые избирательно атакуют атипичные клетки.
- Трансплантация стволовых клеток – наиболее радикальный метод лечения, в большинстве случаев позволяющий полностью устранить заболевание.
- Таргетная терапия, основанная на принципе целевого воздействия непосредственно на злокачественную клетку без повреждения здоровых тканей организма.

Индивидуальный подход к каждому пациенту и применение новейших технологий – это главные принципы лечения, используемые в израильских клиниках. Подобная тактика позволяет заметно повысить шансы больного на выздоровление, а также улучшить прогноз на дальнейшее качество жизни.
Лучшие больницы Израиля
Медицинский центр «Герцлия». Опытные специалисты-гематологи гарантируют своим пациентам эффективное лечение лейкемии. Частная больница «Герцлия» – это ведущее медицинское учреждение Израиля, которое предоставляет своим пациентам первоклассную медицинскую помощь и лучшие стандарты лечения, которые можно найти. Лечение гематологических заболеваний в медицинском центре «Герцлия» основано на последних научных разработках, которые позволяют достичь впечатляющих результатов на всех стадиях заболевания и соответствовать самым строгим стандартам безопасности пациентов. В частной больнице медицинского центра «Герцлия» созданы все условия для диагностики и лечения любого уровня сложности.
Специалисты предлагают своим больным современные протоколы химиотерапии, трансплантации костного мозга, а также другие терапевтические методики, позволяющие достигнуть максимальных результатов при лечении лейкозов. Главная цель врачей – это улучшить выживаемость и качество жизни пациентов. В клинике Assuta пациенты получают индивидуализированное лечение на основе генетической информации о типе гематологической патологии. На базе больницы работает группа экспертов, которая постоянно тестирует новые способы борьбы с лейкозом. Это значит, что пациенты Assuta Hospital могут поучаствовать в клинических испытаниях новых протоколов лечения, что недоступно в других больницах.

- Профилактика Хронического миелоидного лейкоза
- К каким докторам следует обращаться если у Вас Хронический миелоидный лейкоз
Что такое Хронический миелоидный лейкоз
Хронический миелоидный лейкоз (ХМЛ) занимает третье место среди всех лейкозов. На его долю приходится около 20% случаев рака крови. На данный момент в России зарегистрировано более 3 тысяч больных. Самому маленькому из них всего 3 года, самому старшему - 90.
Заболеваемость ХМЛ составляет 1-1,5 случая на 100 000 населения в год (15-20% от всех случаев гемобластозов у взрослых). Болеют преимущественно люди среднего возраста: пик заболеваемости приходится на возраст 30-50 лет, около 30% составляют больные старше 60 лет. У детей ХМЛ встречается редко, составляя не более 2-5%о от числа всех лейкозов. Мужчины болеют несколько чаще женщин (соотношение 1:1,5).
Что провоцирует Хронический миелоидный лейкоз
Как и подавляющее большинство других лейкозов, хронический миелоидный лейкоз возникает в результате приобретенного (т. е. не врожденного) повреждения хромосомного аппарата одной-единственной стволовой клетки костного мозга.
Точная причина такого изменения хромосом у пациентов с ХМЛ пока неизвестна. Скорее всего, происходит случайный обмен генетическим материалом между хромосомами, которые на определенной стадии жизни клетки расположены в непосредственной близости друг от друга.
Остается спорным вопрос о влиянии на заболеваемость ХМЛ таких факторов, как малые дозы радиации, слабое электромагнитное излучение, гербициды, инсектициды и т. д. Достоверно доказано увеличение частоты развития ХМЛ у лиц, подвергшихся воздействию ионизирующей радиации. Среди химических агентов связь с возникновением ХМЛ установлена только для бензола и иприта.
Субстрат хронического миелолейкоза составляют в основном созревающие и зрелые клетки гранулоцитарного ряда (метамиелоциты, палочкоядерные и сегментоядерные гранулоциты).
Патогенез (что происходит?) во время Хронического миелоидного лейкоза
Считается, что ключевую роль в возникновении хронического миелолейкоза играет транслокация t(9;22), приводящая к образованию химерного гена BCR-ABL1. При этом 1-й экзон гена ABL1 замещается различным числом 5"-концевых экзонов гена BCR. Химерные белки Bcr-Abl (один из них - белок p210BCR-ABL1) содержат N-концевые домены Bcr и С-концевые домены Abl1.
Способность химерных белков вызывать опухолевую трансформацию нормальных стволовых кроветворных клеток продемонстрирована in vitro.
Об онкогенности белка p210BCR-ABL1 свидетельствуют также эксперименты на мышах, получивших летальную дозу облучения. Когда им трансплантировали клетки костного мозга, которые были заражены несущим ген BCR-ABL1 ретровирусом, у половины мышей развивался миелопролиферагавный синдром, напоминавший хронический миелолейкоз.
Другие доказательства роли белка p210BCR-ABL1 в развитии хронического миелолейкоза следуют из экспериментов с антисмысловыми олигонуклеотидами, комплементарными транскрипту гена BCR-ABL1. Показано, что эти олигонуклеотиды подавляют рост колоний опухолевых клеток, при этом нормальные гранулоцитарные и макрофагальные колонии продолжают расти.
Слияние гена BCR с геном ABL1 приводит к тому, что увеличивается тирозинкиназная активность белка Abl1, ослабевает его способность связываться с ДНК, а связывание с актином усиливается.
В то же время детальный механизм перерождения нормальных клеток костного мозга в опухолевые неизвестен.
Механизм перехода заболевания от развернутой стадии к бластному кризу тоже неясен. Опухолевому клону присуща ломкость хромосом: помимо транслокации t(9;22) в опухолевых клетках могут появиться трисомия по 8-й хромосоме, делеция в 17р. Накопление мутаций приводит к изменению свойств опухолевых клеток. По данным одних исследователей, скорость развития бластного криза зависит от локализации точки разрыва гена BCR. Другие исследователи эти данные опровергают.
У ряда больных развитию бластного криза сопутствуют разнообразные мутации гена TP53 и гена RB1. Изредка встречаются мутации генов RAS. Есть единичные сообщения о появлении у больных хроническим миелолейкозом белка p190BCR-ABL1 (его часто обнаруживают у больных острыми лимфобластными лейкозами и иногда у больных острыми миелоидными лейкозами), а также мутаций гена MYC.
Перед бластным кризом может происходить метилирование ДНК в локусе гена BCR-ABL1.
Есть также сведения об участии в прогрессии хронического миелолейкоза ИЛ-1бета.
Представленные данные свидетельствуют о том, что опухолевая прогрессия обусловлена несколькими механизмами, однако точная роль каждого из них неизвестна.
Симптомы Хронического миелоидного лейкоза
Момент возникновения хронического миелоидного лейкоза , как и любого другого лейкоза, не имеет симптомов и всегда проходит незамеченным. Симптоматика развивается тогда, когда общее количество опухолевых клеток начинает превышать 1 килограмм. Большинство пациентов жалуются на общее недомогание. Они быстрее устают, и при физической работе у них может возникать одышка. В результате анемии кожа становится бледной. Пациенты могут испытывать дискомфорт в левой половине брюшной полости, вызванный увеличением селезенки. Нередко пациенты теряют в весе, отмечают усиленную потливость, похудание и неспособность переносить жару. При клиническом осмотре чаще всего единственным патологическим признаком является увеличение селезенки. Увеличения размеров печени и лимфатических узлов в ранней стадии ХМЛ практически не встречается. Примерно у четверти заболевших хронический миелоидный лейкоз обнаруживают совершенно случайно, во время планового медицинского обследования. Иногда диагноз ХМЛ ставится уже на более агрессивной стадии - акселерации или бластного криза.
Хронический миелоидный лейкоз (хронический миелоз) протекает в две стадии.
Первая стадия - доброкачественная, длится несколько лет, характеризуется увеличением селезенки.
Вторая стадия - злокачественная, длится 3-6 месяцев. Селезенка, печень, лимфатические узлы увеличены, появляются лейкозные инфильтрации кожи, нервных стволов, мозговых оболочек. Развивается геморрагический синдром.
Часто регистрируются инфекционные заболевания. Типичны признаки интоксикации - слабость, потливость. Иногда первым симптомом является небольшая боль, тяжесть в левом подреберье, что связано с увеличением селезенки, в последующем бывают инфаркты селезенки. Без видимой причины поднимается температура, появляются боли в костях.
В типичном случае характерен нейтрофильный лейкоцитоз (повышение уровня нейтрофильных лейкоцитов) с появлением молодых форм нейтрофилов, сопровождающийся увеличением количества тромбоцитов, уменьшением содержания лимфоцитов. По мере развития болезни нарастают анемия и тромбоцитопения. У детей чаще наблюдается ювенильная форма хронического миелолейкоза без увеличения количества тромбоцитов, но с повышенным содержанием моноцитов. Часто увеличивается число базофилов, имеет место повышенный уровень эозинофилов. В первую доброкачественную стадию клетки костного мозга по всем параметрам соответствуют норме. Во вторую стадию в костном мозге и крови появляются бластные формы, отмечается быстрый рост числа лейкоцитов в крови (до нескольких миллионов в 1 мкл). Характерными признаками конечной стадии является обнаружение в крови осколков ядер мегакариоцитов, угнетение нормального кроветворения.
Болезнь протекает хронически с периодами обострения и ремиссиями. Средняя продолжительность жизни - 3-5 лет, но известны отдельные случаи длительного течения хронического миелолейкоза (до 10-20 лет). Клиническая картина зависит от стадии заболевания.
Прогноз неоднозначен и зависит от стадии заболевания. В течение первых двух лет после постановки диагноза умирают 10% больных, каждый последующий год - чуть меньше 20%. Медиана выживаемости составляет примерно 4 года.
Для определения стадии заболевания и риска летального исхода используют прогностические модели. Чаще всего это модели, основанные на многофакторном анализе наиболее важных прогностических признаков. Одна из них - индекс Сокала - учитывает процент бластных клеток в крови, размеры селезенки, число тромбоцитов, дополнительные цитогенетические нарушения и возраст. В модели Тура и комбинированной модели Кантарджана учитывается число неблагоприятных прогностических признаков. К таким признакам относятся: возраст 60 лет и старше; значительная спленомегалия (нижний полюс селезенки выступает из левого подреберья на 10 см или более); содержание бластных клеток в крови или в костном мозге, равное или превышающее 3% и 5% соответственно; содержание базофилов в крови или в костном мозге, равное или превышающее 7% и 3% соответственно; уровень тромбоцитов, равный или превышающий 700000 1/мкл, а также все признаки стадии ускорения. При наличии перечисленных признаков прогноз крайне неблагоприятный; риск летального исхода в течение первого года заболевания втрое больше обычного.
Диагностика Хронического миелоидного лейкоза
Картина крови и костного мозга В типичном случае характерен нейтрофильный лейкоцитоз с появлением молодых форм нейтрофилов, сопровождающийся гипертромбоцитозом, лимфоцитопенией. По мере развития болезни нарастают анемия и тромбоцитопения. У детей чаще наблюдается ювенильная форма хронического миелолейкоза без гипертромбоцитоза, но с высоким моноцитозом. Часто увеличивается число базофилов, имеет место эозинофилия. В первую доброкачественную стадию клетки костного мозга по всем параметрам соответствуют норме. Во вторую стадию в костном мозге и крови появляются бластные формы, отмечается быстрый рост числа лейкоцитов в крови (до нескольких миллионов в 1 мкл). Характерными признаками терминальной стадии является обнаружение в крови осколков ядер мегакариоцитов, угнетение нормального кроветворения.
Диагноз хронического лейкоза устанавливается на основании жалоб, осмотра, анализов крови, биопсии, цитогенетического анализа. Помогают в установлении диагноза и такие вспомогательные методы обследования, как ПЭТ-КТ, КТ, МРТ.
Диагноз ставится по картине крови. Решающее значение имеет пункция костного мозга. Дифференциальный диагноз проводят с лимфогранулематозом и лимфосаркоматозом.
Лечение Хронического миелоидного лейкоза
В развернутой стадии болезни назначают малые дозы миелосана, обычно в течение 20-40 дней. При падении лейкоцитов до 15 000-20 000 в 1 мкл (15-20 Г/л) переходят к поддерживающим дозам. Параллельно с миелосаном используют облучение селезенки. Кроме миелосана, возможно назначение миелоброма, 6-меркаптопурина, гексафосфамида, гидроксимочевины. На этапе бластного криза хороший результат дает комбинация препаратов: винкристин-преднизолон, цитозар-рубомицин, цитозартиогуанин. Применяют трансплантацию костного мозга.
Опухолевые процессы достаточно часто затрагивают не только внутренние органы человека, но и систему кроветворения. Одной из таких патологий является хронический миелоидный лейкоз. Это раковая болезнь крови, при которой форменные элементы начинают размножаться беспорядочно. Обычно оно развивается у взрослых людей, у детей встречается редко.
Хроническая лейкемия представляет собой опухолевый процесс, которых формируется из ранних форм миелоидной клетки. Она составляет десятую часть от всех гемобластозов. Врачам необходимо учитывать, что подавляющее большинство случаев течения болезни на ранних стадиях – бессимптомное. Основные признаки хронической раковой болезни системы крови развиваются на этапе декомпенсации состояния пациента, развития бластного криза.
Картина крови отвечает повышением гранулоцитов, которые относят к одной из разновидностей лейкоцитов. Их формирование происходит в красном веществе костного мозга, во время лейкоза их большое количество поступает в системный кровоток. Это приводит к снижению концентрации нормальных здоровых клеток.
Причины
Триггерные факторы хронического миелобластного лейкоза до конца не изучены, что провоцирует много вопросов. Однако существуют некоторые механизмы, которые провоцируют развитие патологии.
- Радиация. Доказательством этой теории служит факт того, что среди японцев и украинцев участились случаи заболевания.
- Частые инфекционные заболевания, вирусные инвазии.
- Некоторые химические вещества запускают мутации в красном костномозговом веществе.
- Наследственность.
- Применение лекарственных препаратов – цитостатиков, а также назначение лучевой терапии. Такая терапия используется при опухолях других локализаций, но она способна вызывать патологические изменения других органов и систем.
Мутации и изменения структуры хромосом красного костного мозга ведет к образованию несвойственных человеку ДНК-цепей. Следствием этого является развитие клонов аномальных клеток. Они, в свою очередь, замещают здоровые, а результатом становится превалирование мутировавших клеток. Это и приводит к бластному кризу.
Аномальные клетки имеют склонность к бесконтрольному размножению, здесь четко прослеживается аналогия с раковым процессом. Важно отметить, что их апоптоза, естественной гибели, не происходит.
В системном кровотоке юные и недозрелые клетки не способны выполнять необходимую работу, что приводит к выраженному снижению иммунитета, частым инфекционным процессам, аллергическим реакциям и появляются другие осложнения.
Патогенез
Миелоцитарный лейкоз, хронический вариант течения развивает по причине транслокации в хромосоме 9 и 22. Следствием является образование генов, кодирующих химерные белки. Подтверждением этого факта являются эксперименты на лабораторных животных, которые сначала облучались, а затем им подсаживали клетки костного мозга с транслоцированными хромосомами. После пересадки у животных развивалось заболевание, схожее с хроническим миелолейкозом.
Также важно учитывать, что вся патогенетическая цепь до конца не изучена. Остается вопросом и то, каким образом развернутая стадия заболевания переходит к бластному кризу.
Другие мутации включают трисомию 8й хромосомы, делецию плеча 17й. Все эти изменения приводят к появлению опухолевых клеток, изменению их свойств. Полученные данные говорят о том, что малигнизация кроветворной системы обусловлена большим количеством факторов и механизмов, но роль каждого из них до конца не изучена.
Симптомы

Начало заболевания всегда протекает асимптомно. Такая же ситуация встречается при других видах лейкоза. Клиническая картина развивается тогда, когда количество опухолевых клеток достигает 20% от общего числа форменных элементов. Первым признаком считается общая слабость. Люди начинают уставать быстрее, физическая активность приводит к одышке. Кожные покровы приобретают бледную окраску.
Одним из главных признаков патологии системы крови является увеличение печени и селезенки, которые проявляются тянущими болями в подреберьях. Пациенты теряют вес, предъявляют жалобы на потливость. Важно отметить тот факт, что первой увеличивается именно селезенка, гепатомегалия встречается на несколько более поздних стадиях процесса.
Хроническая стадия
Хроническая стадия с трудом позволяет распознать миелоидный лейкоз, симптомы которого выражены неярко:
- ухудшение самочувствия;
- быстрое утоление чувства голода, болезненность левого подреберья по причине спленомегалии;
- головные боли, снижение памяти, концентрации внимания;
- приапизм у мужчин или длительная болезненная эрекция.
Акселеративная
Во время акселерации симптоматика становится более явной. На этой стадии болезни нарастают анемия, резистентность к назначенному ранее лечению. Также увеличиваются тромбоциты, лейкоциты.
Терминальная
По своей сути это – бластный криз. Для него не характерно повышение количества тромбоцитов или других форменных элементов, а клиническая картина значительно ухудшается. Отмечается появление бластных клеток в периферической крови. Пациентов лихорадит, отмечаются температурные свечки. Развиваются геморрагические симптомы, а селезенка увеличивается до такой степени, что ее нижний полюс оказывается в малом тазу. Терминальная стадия завершается летальным исходом.
Моноцитарный криз при миелолейкозе
Миеломоноцитарный криз – редкий вариант течения заболевания. Он характеризуется появлением атипичных моноцитов, которые могут быть зрелыми, молодыми или атипичными.
Одним из его признаков бывает появление в крови осколков ядер мегакариоцитов, эритрокариоцитов. Нормальное кроветворение здесь также угнетается, селезенка значительно увеличивается. Пункция органа показывает наличие бластов, что является прямым показанием к ее удалению.
К какому врачу следует обращаться
Диагноз ХМЛ ставит гематолог. Также возможно подтвердить наличие заболевания у онколога. Именно они проводят первичный осмотр, назначают анализы крови, УЗИ органов брюшной полости. Может возникнуть необходимость пункции костного мозга с биопсией, проведения цитогенетических тестов.
Картина крови у таких пациентов типичная.
- Хроническая стадия характеризуется повышением миелобластов в пунктате костного мозга до 20%, а базофилов свыше этой отметки.
- Терминальная стадия приводит к повышению клетками этого порога, а также появлению бластных клеток и их скоплений.
- В периферической крови в данном случае характерен нейтрофильный лейкоцитоз.
Как лечат миелолейкоз

Терапия заболевания зависит от того, какая форма хронического миелолейкоза наблюдается у пациента. Обычно применяются:
- химиотерапия;
- трансплантация костного мозга;
- на разных этапах проводят лучевую терапию;
- лейкоферез;
- спленэктомия;
- симптоматическое лечение.
Лечение лекарствами
Лечение лекарствами хронического миелоидного лейкоза подразумевает химиотерапию и симптоматическое лечение. К средствам химического воздействия относятся классические препараты – миелосан, цитозар, меркаптопурн, гливек, метотрексат. Другой группой являются производные гидроксимочевины – гидреа, гидроксуреа. Также назначаются интерфероны для стимуляции работы иммунитета. Симптоматическое лечение зависит от того, коррекция каких органов и систем необходима на данный момент.
Пересадка костного мозга
Трансплантация костного мозга позволяет добиться полного выздоровления. Операция должна проводиться строго во время ремиссии. Стойкое улучшение отмечается в течение 5 лет. Процедура проходит в несколько этапов.
- Поиск донора.
- Подготовка реципиента, во время которой выполняется химиотерапия, облучение, чтобы устранить максимальное количество мутировавших клеток и предотвратить отторжение донорской ткани.
- Трансплантация.
- Иммуносупрессия. Необходимо поместить больного на «карантин», чтобы избежать возможного инфицирования. Достаточно часто врачи поддерживают организм антибактериальными, противовирусными и противогрибковыми средствами. Важно понимать, что это самый тяжелый период после трансплантации, он длится до одного месяца.
- Далее донорские клетки начинают приживаться, пациент чувствует себя лучше.
- Восстановление организма.
Лучевая терапия
Эта лечебная процедура необходима тогда, когда нет необходимого эффекта от назначения цитостатиков и химиотерапии. Другим показанием к ее проведению является стойкое увеличение печени, селезенки. Также это средство выбора при развитии локализованного онкологического процесса. Обычно врачи прибегают к облучению во время развернутой фазы заболевания.
Лечить хронический миелоидный лейкоз призваны гамма-лучи, которые уничтожают или значительно замедляют рост опухолевых клеток. Дозировка и продолжительность терапии определяется врачом.
Удаление селезенки спленэктомия
Это оперативное вмешательство проводится строго по показаниям:
- инфаркт органа;
- выраженный дефицит тромбоцитов;
- значительное увеличение селезенки;
- разрыв или угроза разрыва органа.
Чаще всего спленэктомия выполняется при терминальной стадии. Это позволяет устранить не только сам орган, но и много опухолевых клеток, тем самым улучшая состояние пациента.
Очистка крови от избыточного количества лейкоцитов
Когда уровень лейкоцитов превышает 500*10 9 , необходимо устранить из кровяного русла их излишек для предупреждения отека сетчатки, тромбозов, приапизма. На помощь приходит лейкаферез, который очень схож с плазмоферезом. Обычно процедура выполняется во время развернутой стадии болезни, она может выступать дополнением к медикаментозному лечению.
Осложнения от терапии

Главными осложнениями лечения хронического миелоидного лейкоза служат токсические поражения печени, которые могут вылиться в гепатит или цирроз. Также развиваются геморрагический синдром, интоксикационные проявления, за счет падения иммунитета возможно присоединение вторичной инфекции, а также вирусные и грибковые инвазии.
ДВС-синдром
Врачам необходимо учитывать, что это заболевание является одним из механизмов запуска синдрома диссеминированного внутрисосудистого свертывания. Поэтому следует регулярно исследовать систему гемостаза пациента, чтобы диагностировать ДВС на его ранних стадиях или предотвратить его вовсе.
Ретиноидный синдром
Ретиноидный синдром представляет собой обратимое осложнение применения третионина. Это грозное состояние, способное вызвать летальный исход. Патология проявляется повышением температуры, болевыми ощущениями в грудной клетке, почечной недостаточностью, гидротораксом, асцитом, выпотом перикарда, гипотонией. Пациентам необходимо быстро вводить высокие дозы стероидных гормонов.
Фактором риска развития состояния считается лейкоцитоз. Если лечение пациента проводилось только третионином, то ретиноидный синдром разовьется у каждого четвертого. Применение цитостатиков снижает вероятность его появления на 10%, а назначение дексаметазона снижает летальность до 5%.
Хронический миелолейкоз лечение в Москве
В Москве существует большое количество клиник, занимающихся лечением этой проблемы. Самые лучшие результаты показывают больницы, которые оснащены современным оборудованием для диагностики и лечения процесса. Отзывы пациентов в сети Интернет говорят о том, что лучше всего обращаться в специализированные центры на базе клинической больницы в Боткинском проезде или на Пятницком шоссе, где работает междисциплинарная онкологическая служба.
Прогноз продолжительности жизни
Прогноз далеко не всегда благоприятный, что обусловлено онкологическим характером заболевания. Если хронический миелоидный лейкоз осложнило тяжелое белокровие, продолжительность жизни обычно снижается. Большинство пациентов погибает при наступлении акселеративной или терминальной стадии. Каждый десятый больной с хроническим миелолейкозом умирает в первые два года после постановки диагноза. После наступления бластного криза летальный исход наступает примерно через полгода. Если же врачи смогли добиться ремиссии заболевания, то прогноз становится благоприятным до тех пор, пока не наступит очередное его обострение.